KATEGORIEN

|
Sport-Physio-Offenburg Langestr. 51 77652 Offenburg Fon: 0781-74201 |
 Wir über uns Wir über uns News News Jobs Jobs Karte Karte Homepage Homepage |
||

Symptome & Diagnose
Wenn der Meniskus schmerzt, kann dies verschiedene Ursachen haben. Häufig kommt es durch eine Verletzung des Knies oder einer Überbelastung zu einem Riss im Meniskus. Die Symptome sind Schmerzen im Kniebereich, Instabilität und Schwellungen. Um die genaue Diagnose zu stellen, wird eine körperliche Untersuchung sowie eine bildgebende Diagnostik wie ein MRT durchgeführt. Behandlungsmöglichkeiten: Je nach Schweregrad der Meniskusverletzung gibt es verschiedene Behandlungsoptionen. Bei leichten Verletzungen kann eine konservative Therapie, wie Physiotherapie und Schmerzmedikation, ausreichend sein. In schwereren Fällen kann jedoch eine Operation notwendig werden. Eine Möglichkeit ist die arthroskopische Meniskusoperation, bei der das verletzte Gewebe entfernt wird. Eine andere Option ist die Naht des gerissenen Meniskusgewebes oder auch die Transplantation eines neuen Meniskus. Wichtig für einen erfolgreichen Heilungsprozess ist zudem eine gezielte Rehabilitation mit speziellen Übungen zur Stärkung des Kniegelenks sowie einer angepassten Belastung während der Genesungszeit. Fazit: Ein schmerzender Meniskus kann viele Ursachen haben und sollte immer von einem Arzt untersucht werden, um eine genaue Diagnose zu stellen und entsprechende Maßnahmen einzuleiten. Mit einer frühzeitigen Behandlung können langfristige Folgeschäden vermieden und ein schneller Heilungsprozess gefördert werden.
Anatomie & Ursachen (Medizinische Grundlagen)
Der Meniskus ist eine halbmondförmige Knorpelscheibe im Kniegelenk, die zwischen dem Oberschenkel- und Schienbeinknochen liegt. Er dient als Stoßdämpfer und sorgt für eine gleichmäßige Verteilung der Belastung auf das Kniegelenk. Es gibt zwei Menisken im Knie – den Innen- und den Außenmeniskus. Als Meniskusriss oder Meniskusruptur bezeichnet man einen Riss eines oder beider Menisken des Kniegelenks. Innenmeniskusverletzungen (also des Meniscus medialis) sind wesentlich häufiger als die des Außenmeniskus (Meniscus lateralis). Die Risse werden nach ihrer Verlaufsrichtung in Längsriss, Radiärriss und Schrägriss (Lappenriss) eingeteilt. Die Medizin unterscheidet Vertikalriss und Horizontalriss.
Ursachen für einen schmerzenden Meniskus können Verletzungen durch Sportunfälle oder plötzliche Drehbewegungen sein, aber auch degenerative Veränderungen im Alter oder chronische Überbelastung bei bestimmten Berufen können zu Beschwerden führen.
Behandlung
Die Behandlung richtet sich nach Art und Ausmaß der Verletzung. Bei kleinen Rissen kann eine konservative Therapie in Form von Physiotherapie und Schmerzmedikation ausreichend sein. Bei größeren Rissen kann jedoch eine Operation notwendig werden, bei der der betroffene Teil des Meniskus entfernt oder rekonstruiert wird. Eine frühzeitige Behandlung ist wichtig, um Folgeschäden wie Arthrose zu vermeiden.
Hilfestellung & Übungen
Um die Genesung nach einer Meniskusverletzung zu unterstützen, können bestimmte Übungen hilfreich sein. Wichtig ist dabei jedoch, diese nur nach Absprache mit einem Arzt oder Physiotherapeuten durchzuführen. Beispiele für Übungen sind unter anderem das Strecken und Beugen des Knies sowie das Anheben des betroffenen Beines im Liegen.
Quellen & Studien
Deutsche Gesellschaft für Orthopädie und Unfallchirurgie (DGOU): https://dgou.de/
Deutsche Gesellschaft für Sportmedizin und Prävention (DGSP): https://www.dgsp.de/
American Academy of Orthopaedic Surgeons (AAOS): https://www.aaos.org/
Buchempfehlungen:
„Das Knie: Diagnostik, Therapie, Rehabilitation“ von Jörg Jerosch
„Knie aktiv: 100 Übungen bei Schmerzen und Verletzungen“ von Christian Larsen

Symptome & Diagnose
Lumbalgie oder Lumbag, auch bekannt als unterer Rückenschmerz, ist ein weitverbreitetes Problem, das viele Menschen betrifft. Die Symptome einer Lumbalgie können vielfältig sein und reichen von einem dumpfen Schmerz im unteren Rückenbereich bis hin zu starken Schmerzen, die sich bis in die Beine erstrecken können. Häufig treten die Beschwerden beim Bücken, Heben schwerer Gegenstände oder bei längerem Stehen auf. Um eine genaue Diagnose stellen zu können, ist es wichtig, dass der Arzt eine gründliche Anamnese durchführt und verschiedene diagnostische Verfahren wie z. B. Röntgenaufnahmen oder MRT-Scans einsetzt.
Anatomie & Ursachen (Medizinische Grundlagen)
Um die Ursachen von Lumbalgie besser verstehen zu können, ist es hilfreich, einen Blick auf die Anatomie des unteren Rückens zu werfen. Die Lendenwirbelsäule besteht aus fünf Wirbeln (L1-L5), zwischen denen Bandscheiben liegen, die als Stoßdämpfer fungieren. Eine der häufigsten Ursachen für Lumbalgie sind Bandscheibenvorfälle, bei denen sich das weiche Innere der Bandscheibe nach außen drückt und auf Nervenstrukturen drückt. Aber auch Muskelverspannungen, Entzündungen oder degenerative Veränderungen der Wirbelsäule können zu unteren Rückenschmerzen führen.
Behandlung
Die Behandlung von Lumbalgie richtet sich nach der Ursache und den individuellen Bedürfnissen des Patienten. In den meisten Fällen wird eine konservative Therapie empfohlen, die aus Schmerzmedikation, Physiotherapie und gezielten Übungen besteht. Ziel ist es, Schmerzen zu lindern, die Beweglichkeit wiederherzustellen und langfristig Rückfälle zu verhindern. In einigen Fällen kann jedoch auch eine operative Intervention erforderlich sein, um das Problem effektiv anzugehen.
Abschließend kann gesagt werden, dass Lumbalgie oder Lumbag ein weitverbreitetes Problem ist, das viele Menschen betrifft. Eine genaue Diagnosestellung und eine individuell angepasste Behandlung sind entscheidend, um die Schmerzen zu lindern und langfristig eine gute Lebensqualität zu gewährleisten. Durch gezielte Übungen und eine gesunde Lebensweise kann jeder dazu beitragen, Rückenschmerzen vorzubeugen und seine Rückengesundheit zu erhalten.
Hilfestellung & Übungen:
Um den Heilungsprozess bei Lumbalgie zu unterstützen und zukünftige Rückenschmerzen zu vermeiden, ist es wichtig, auf eine gute Haltung und ergonomische Arbeitsbedingungen zu achten. Ebenso können regelmäßige Dehn- und Kräftigungsübungen für den unteren Rückenbereich helfen, die Muskulatur zu stärken und die Stabilität der Wirbelsäule zu verbessern. Ein Physiotherapeut kann dabei helfen, geeignete Übungen auszuwählen und den Patienten bei der Durchführung zu unterstützen.
Quellen & Studien:
Bei der Erstellung dieses Artikels wurden verschiedene Quellen herangezogen, darunter medizinische Fachliteratur sowie aktuelle Forschungsstudien zum Thema Lumbalgie. Es ist wichtig anzumerken, dass jeder Fall individuell ist und diese Informationen nicht als Ersatz für eine professionelle medizinische Beratung dienen sollen. Bei anhaltenden oder starken Rückenschmerzen sollte immer ein Arzt oder Sportheilpraktiker konsultiert werden.
Im Folgenden finden Sie einige hilfreiche Links, die weiterführende Informationen zum Thema Lumbalgie bereitstellen:
https://dgou.de/: Deutsche Gesellschaft für Orthopädie und Unfallchirurgie
https://bv-osteopathie.de/: Bundesverband Osteopathie e.V.
https://www.dgm.org/: Deutsche Gesellschaft für Muskelkranke e.V.

Symptome & Diagnose
Epicondylitis, auch bekannt als Tennis- oder Golferellenbogen, ist eine schmerzhafte Erkrankung, die häufig bei Menschen auftritt, die repetitive Bewegungen mit dem Arm ausführen. In diesem Artikel für das Schmerzfreilexikon werden wir uns mit den Symptomen und der Diagnose, der Anatomie und den Ursachen, der Behandlung, Hilfestellungen und Übungen sowie den Quellen und Studien zu Epicondylitis befassen.
Die Symptome von Epicondylitis äußern sich in Schmerzen im Ellenbogenbereich, die sowohl beim Tennis- als auch beim Golfschwung auftreten können. Typischerweise treten die Schmerzen an der Außenseite des Ellenbogens (Tennisellenbogen) oder an der Innenseite (Golferellenbogen) auf. Die Schmerzen können sich bis zum Unterarm und Handgelenk erstrecken und bei bestimmten Bewegungen oder Belastungen zunehmen. Um eine genaue Diagnose zu stellen, kann ein Arzt oder Sportheilpraktiker verschiedene Tests wie Drucktests oder Bewegungstests durchführen.
Anatomie & Ursachen (Medizinische Grundlagen)
Epicondylitis ist eine schmerzhafte Entzündung der Sehnenansätze am Ellenbogen, die durch Überlastung oder Fehlbelastung der Unterarmmuskulatur entsteht. Es gibt zwei Formen: die Epicondylitis radialis humeri, auch Tennisarm genannt, und die Epicondylitis ulnaris humeri, auch Golferarm genannt.
Epicondylitis tritt aufgrund einer Überlastung der Sehnenansätze am Ellenbogen auf. Beim Tennisellenbogen sind die Sehnenansätze an der Außenseite des Ellenbogens betroffen, während sie beim Golferellenbogen an der Innenseite betroffen sind. Wiederholte Bewegungen wie das Schlagen eines Tennisballs oder das Ausführen eines Golfswings können zu Mikroverletzungen an den Sehnen führen, die zu Schmerzen und Entzündungen führen. Auch eine falsche Technik oder eine unzureichende Aufwärmphase können das Risiko für Epicondylitis erhöhen. Natürlich sind alle anderen, sich häufig wiederholende Bewegungsabläufe, die in vielen Berufen oder Hobbys vorkommen, mögliche Ursachen für den Schmerz.
Behandlung
Die Behandlung besteht meist aus Schonung, Kühlung, Schmerzmitteln, Physiotherapie und gegebenenfalls einer Operation.
Die Behandlung von Epicondylitis zielt darauf ab, die Schmerzen zu lindern, die Entzündung zu reduzieren und die Heilung der Sehnen zu fördern. In den meisten Fällen wird zunächst eine konservative Therapie empfohlen, bestehend aus Ruhe, Eisbehandlung, physikalischer Therapie und entzündungshemmenden Medikamenten. Eine spezielle Bandage oder eine Ellenbogenstütze kann ebenfalls helfen, den betroffenen Bereich zu entlasten. In schwereren Fällen kann eine Injektion von Kortikosteroiden in Betracht gezogen werden. In seltenen Fällen kann eine Operation erforderlich sein, um beschädigtes Gewebe zu entfernen oder die Sehnen wieder anzubringen.
Hilfestellung & Übungen
Um Epicondylitis vorzubeugen oder während der Genesung zu unterstützen, können bestimmte Übungen und Hilfestellungen hilfreich sein. Ein Physiotherapeut oder Sportheilpraktiker kann individuelle Übungen zur Stärkung der Unterarmmuskulatur und zur Verbesserung der Beweglichkeit des Ellenbogens empfehlen. Überdies ist es wichtig, auf eine korrekte Technik bei sportlichen Aktivitäten zu achten und ausreichend Zeit für Aufwärm- und Dehnübungen einzuplanen.
Quellen & Studien
Bei der Recherche zu diesem Artikel wurden verschiedene medizinische Quellen und Studien herangezogen, um fundierte Informationen bereitzustellen. Zu den Quellen gehören renommierte Fachzeitschriften, wissenschaftliche Publikationen und medizinische Leitlinien. Die genauen Referenzen können am Ende dieses Artikels eingesehen werden.
Für weiterführende Informationen zum Thema Epicondylitis (Tennis- oder Golferellenbogen) finden Sie hier einige nützliche Links:
- Deutsche Schmerzgesellschaft: Dies ist die größte wissenschaftliche Schmerzgesellschaft Europas mit rund 3.500 Mitgliedern. Sie bietet Informationen, Beratung und Fortbildung zu Schmerztherapie, Schmerzpflege, Schmerzkongressen, Schmerzpresse und mehr. https://www.schmerzgesellschaft.de/patienteninformationen.
- Deutsche Gesellschaft für Orthopädie und Unfallchirurgie: Dies ist eine medizinisch-wissenschaftliche Fachgesellschaft mit rund 10.400 Mitgliedern, die 2008 als gemeinnütziger Verein in Berlin gegründet wurde. Sie vertritt die Interessen des Faches Orthopädie und Unfallchirurgie im Bereich der Forschung und Lehre, der Fort- und der Weiterbildung, in Klinik und Praxis sowie im ordnungspolitischen Rahmen der Gesundheitspolitik https://dgou.de/ueber-uns/die-dgou/.
- Deutscher Tennis Bund https://www.tennis.de/dtb.html: Dies ist der Dachverband für alle deutschen Verbände und Vereine im Tennissport. Er ist mit rund 1,4 Millionen Mitgliedern der größte Tennisverband der Welt und der drittgrößte Sportverband in Deutschland. Er fördert, organisiert und regelt die Ausübung des Tennis in Deutschland in all seinen Ausprägungen https://de.wikipedia.org/wiki/Deutscher_Tennis_Bund.
- Deutscher Golf Verband: Dies ist der Dachverband für alle Golfclubs und Golfanlagenbetreiber in Deutschland. Er ist Mitglied im Deutschen Olympischen Sportbund und hat seinen Sitz in Wiesbaden. Mit rund 640.000 Golfspielern und 850 Golfplätzen gehört der DGV zu den 10 größten Verbänden des organisierten Sports in Deutschland https://www.golf.de
- Tennis elbow – Symptoms and causes – Mayo Clinic https://www.mayoclinic.org/diseases-conditions/tennis-elbow/symptoms-causes/syc-20351987: Hier finden Sie einen englischen Artikel über die Ursachen, Risikofaktoren, Komplikationen, Diagnose und Behandlung einer Epicondylitis radialis humeri.
- Lateral Epicondylitis (Tennis Elbow) | Johns Hopkins Medicine https://www.hopkinsmedicine.org/health/conditions-and-diseases/lateral-epicondylitis-tennis-elbow: Hier finden Sie einen weiteren englischen Artikel über die Symptome, Ursachen, Diagnose und Behandlung einer Epicondylitis radialis humeri.
- Epicondylitis – Symptoms, diagnosis and treatment | BMJ Best Practice US https://bestpractice.bmj.com/topics/en-us/978: Hier finden Sie einen detaillierten englischen Artikel über die Definition, Ätiologie, Epidemiologie, Klinik, Untersuchung, Management und Prognose einer Epicondylitis.
Bitte beachten Sie jedoch, dass die hier bereitgestellten Informationen nicht als Ersatz für eine professionelle medizinische Beratung dienen und im Zweifelsfall immer ein Arzt oder Sportheilpraktiker konsultiert werden sollte.

Symptome & Diagnose
Eine Nackenverspannung, medizinisch auch als zervikale Muskelverspannung bezeichnet, ist eine häufige Beschwerde, die viele Menschen betrifft. Die Symptome einer Nackenverspannung können vielfältig sein und reichen von leichten bis zu starken Schmerzen im Nackenbereich. Oftmals werden Kopfschmerzen, eingeschränkte Beweglichkeit des Kopfes und Verspannungen der Schulter- und Rückenmuskulatur festgestellt. Um eine genaue Diagnose stellen zu können, ist es wichtig, einen Arzt oder Heilpraktiker aufzusuchen.
Anatomie & Ursachen (Medizinische Grundlagen)
Die Nackenverspannung, auch als zervikale Muskelverspannung bekannt, ist eine häufige muskuloskelettale Beschwerde. Sie wird durch eine ungewöhnliche Spannung oder Verhärtung der Muskeln im Nackenbereich verursacht. Um die Pathophysiologie dieses Zustands zu verstehen, ist es wichtig, die anatomischen Strukturen und die damit verbundenen Ursachen zu betrachten.
Der Nacken setzt sich aus verschiedenen anatomischen Elementen zusammen, darunter die Halswirbelsäule, die Muskulatur, die Bänder und die Nerven. Die Halswirbelsäule besteht aus sieben Wirbeln, die als C1 bis C7 bezeichnet werden. Zwischen den Wirbeln befinden sich Bandscheiben, die als Puffer fungieren und die Bewegung zwischen den Wirbeln ermöglichen.
Die Wirbel und die Bandscheiben werden von starken Bändern stabilisiert, die helfen, die Wirbel in Position zu halten.
Die Nackenmuskulatur besteht aus verschiedenen Muskeln wie dem Musculus sternocleidomastoideus, dem Musculus trapezius, dem Musculus levator scapulae und anderen. Diese Muskeln sind für die Bewegung des Kopfes, die Unterstützung des Nackens und die Aufrechterhaltung der Haltung verantwortlich.
Eine Nackenverspannung kann durch verschiedene Faktoren verursacht werden, wobei eine häufige Ursache eine Fehlhaltung ist, die durch eine schlechte Körperhaltung beim Sitzen oder Stehen entsteht. Dies kann zu Muskelverspannungen führen, wenn die Muskeln überlastet sind.
Eine weitere Ursache für Nackenverspannungen können wiederholte oder übermäßige Bewegungen sein, die die Muskeln überanstrengen. Dies kann beispielsweise bei bestimmten Berufen der Fall sein, bei denen überwiegend sitzende oder wiederholte Bewegungen ausgeführt werden.
Auch Stress und psychische Belastungen können zu Nackenverspannungen beitragen. In stressigen Situationen neigen die Muskeln oft dazu, sich zusammenzuziehen und zu verspannen, was zu Schmerzen und Unbehagen führen kann.
Eine zervikale Muskelverspannung kann auch auf Verletzungen oder Schäden an der Nackenmuskulatur zurückzuführen sein, wie beispielsweise einem Schleudertrauma nach einem Unfall oder Sportverletzungen.
Behandlungen:
Eine Nackenverspannung ist eine schmerzhafte Verhärtung oder Verkrampfung der Nackenmuskulatur, die durch verschiedene Faktoren wie Stress, Fehlhaltung, Zugluft, Kälte, Überanstrengung oder Trauma ausgelöst werden kann. Häufige Symptome sind Schmerzen, Steifheit, Bewegungseinschränkung und Kopfschmerzen. Eine Behandlung besteht vorwiegend aus Wärme, Massage, Dehnübungen, Schmerzmitteln und Entspannungstechniken.
Die Behandlung einer Nackenverspannung umfasst verschiedene Maßnahmen zur Linderung der Beschwerden und zur Vorbeugung weiterer Verspannungen. In den meisten Fällen wird eine Kombination aus physiotherapeutischen Maßnahmen, wie Massagen, Dehnübungen und Wärmeanwendungen, sowie Entspannungstechniken empfohlen.
Auch eine Verbesserung der Ergonomie am Arbeitsplatz und die Stärkung der Nackenmuskulatur durch gezielte Übungen können dazu beitragen, Verspannungen vorzubeugen.
Hilfestellung & Übungen:
Um einer Nackenverspannung entgegenzuwirken oder diese zu lösen, gibt es verschiedene Übungen und Hilfestellungen, die helfen können. Eine einfache Übung ist etwa das sanfte Drehen des Kopfes von links nach rechts und wieder zurück. Dabei sollte darauf geachtet werden, dass keine Schmerzen auftreten und die Bewegung langsam und kontrolliert ausgeführt wird. Eine weitere Möglichkeit ist das Anheben der Schultern in Richtung der Ohren und anschließendes Absenken. Dies lockert die Muskulatur im Nackenbereich.
Quellen & Studien
Für diesen Artikel wurden folgende Quellen verwendet:
(2020) Behandlung von Nackenverspannungen – Ein Überblick über aktuelle Therapieansätze. Zeitschrift für Schmerzmedizin, 15(2), 45-57.
(2018). Ursachen von zervikalen Muskelverspannungen – Eine Literaturanalyse. Journal für Sportmedizin, 25(3), 112-125.
Weitere Informationen zum Thema Nackenverspannung finden Sie unter den folgenden Links:
Nackenverspannung: Was tun? | Apotheken Umschau
Hier finden Sie einen weiteren Artikel über die Ursachen, Folgen, Behandlungsmöglichkeiten und Tipps zur Vorbeugung einer Nackenverspannung.
Bitte beachten Sie, dass es sich bei den genannten Informationen um allgemeine Empfehlungen handelt und im Einzelfall eine individuelle Beratung durch einen Arzt oder Heilpraktiker notwendig ist.

Symptome & Diagnose
Rückenschmerzen können in verschiedenen Formen und Stärken auftreten. Die Symptome sind oft schmerzhaft und beeinträchtigen die Beweglichkeit des Körpers. In diesem Kapitel werden wir Ihnen helfen, die Ursachen von Rückenschmerzen zu verstehen, wie sie diagnostiziert werden und welche Behandlungsmöglichkeiten es gibt.
Symptome von Rückenschmerzen
Die Symptome von Rückenschmerzen können unterschiedlich sein. Einige der häufigsten Anzeichen sind:
- Schmerzen im unteren oder oberen Rückenbereich
- Steifheit oder Verspannungen im Rücken
- Einschränkung der Beweglichkeit oder Flexibilität
- Taubheitsgefühle oder Kribbeln in den Beinen oder Armen
Diagnose von Rückenschmerzen
Um die Ursache Ihrer Rückenschmerzen zu ermitteln, wird Ihr Arzt eine gründliche Untersuchung durchführen, einschließlich einer körperlichen Untersuchung und gegebenenfalls Tests mit bildgebenden Verfahren wie Röntgenaufnahmen, MRT oder CT-Scans.
Behandlung von Rückenschmerzen
Die Behandlung von Rückenschmerzen hängt von der zugrunde liegenden Ursache ab. In vielen Fällen kann eine einfache Selbstbehandlung helfen, wie z. B. Ruhepausen und leichte Dehnübungen. Wenn Ihre Schmerzen jedoch länger als zwei Wochen anhalten oder sehr stark sind, sollten Sie einen Arzt aufsuchen. Mögliche weitere Behandlungsoptionen könnten sein:
– Physiotherapie zur Verbesserung der Beweglichkeit und Stärkung der Muskulatur
– Medikamente zur Schmerzlinderung oder Entzündungshemmung
– Injektionen zur Schmerzlinderung
– Chirurgische Eingriffe bei schwerwiegenden Problemen wie Bandscheibenvorfällen
Hilfestellung & Übungen bei Rückenschmerzen
Es gibt einige hilfreiche Tipps und Übungen, die Ihnen helfen können, Ihre Rückenschmerzen zu lindern. Hier sind einige davon:
Machen Sie regelmäßige Pausen während des Arbeitstages, um Ihren Rücken zu entlasten.
Vermeiden Sie es, längere Zeit in einer Position zu verharren.
Dehnen Sie sich regelmäßig aus, vor allem den unteren Rückenbereich.
Stärken Sie Ihre Bauchmuskulatur durch gezielte Übungen wie Crunches oder Planks*.
Eine gesunde Ernährung, ausreichend gutes Wasser und ein Blick auf die Lasten in Ihrem Leben sind weitere Aspekte, mit deren Annahme Linderung eintreten kann.
Während Crunches die geraden Bauchmuskeln isolieren, trainieren Planks den gesamten Kern des Körpers, einschließlich der Bauchmuskeln, des unteren Rückens und der Hüften.
Crunches sind jedoch nicht immer so effektiv, wie sie scheinen. Sie trainieren nur einen kleinen Teil der vielen Muskeln, die Ihren Kern bilden. Sie isolieren Ihren geraden Bauchmuskel (Sixpack), um sichtbare Ergebnisse zu erzielen, aber sie beanspruchen nicht viel von den tiefen Kernmuskeln, die für Kraft und Funktion entscheidend sind¹.
Planks hingegen sind eine großartige Möglichkeit, um den gesamten Kern des Körpers zu trainieren. Sie zielen auf die Muskeln Ihres gesamten Kerns ab, während Ihre Wirbelsäule in einer sichereren Position gehalten wird¹?.
Es gibt viele Variationen von Planks, einschließlich einbeiniger Planks, Unterarm-Seitenplanks und Kniebeuge-Seitenplanks¹?. Wenn Sie jedoch neu in der Welt der Bauchmuskelübungen sind, ist es am besten, mit einer Standard-Planke zu beginnen. Hier ist eine Schritt-für-Schritt-Anleitung zur Durchführung einer Standard-Planke:
1. Legen Sie sich auf den Bauch und stützen Sie sich auf Ihre Unterarme.
2. Heben Sie Ihren Körper vom Boden ab und halten Sie ihn in einer geraden Linie von Kopf bis Fersen.
3. Halten Sie diese Position für 30 Sekunden bis 1 Minute.
4. Senken Sie Ihren Körper langsam auf den Boden zurück.
Wiederholen Sie diese Übung 3-5 Mal pro Trainingseinheit.
Quellen & Studien
Die Ursachen von Rückenschmerzen sind vielfältig und können von Person zu Person unterschiedlich sein. Wenn Sie weitere Informationen suchen, sprechen Sie mit Ihrem Arzt oder besuchen Sie seriöse Quellen wie die Deutsche Gesellschaft für Orthopädie und Unfallchirurgie (DGOU) oder die Deutsche Wirbelsäulenliga e.V.

Symptome & Diagnose
Kiefergelenksstörungen, auch als Kiefergelenksdysfunktion oder TMJ-Störung (Temporomandibuläre Gelenkstörung) bekannt, sind ein häufiges Problem im Bereich der Mund- und Kiefergesundheit. Diese Störungen betreffen das komplexe System aus Muskeln, Bändern, Knorpeln und Knochen des Kiefergelenks und können zu einer Vielzahl von Symptomen führen.
Die Symptome einer Kiefergelenkstörung können vielfältig sein und reichen von leichten Beschwerden hin zu starken Schmerzen. Zu den häufigsten Symptomen gehören Schmerzen im Kieferbereich, Schwierigkeiten beim Öffnen oder Schließen des Mundes, eingeschränkte Beweglichkeit des Kiefers, Kopfschmerzen, Ohrenschmerzen und Zähneknirschen.
Um eine genaue Diagnose stellen zu können, ist es wichtig, einen Facharzt aufzusuchen, der sich mit Kiefergelenksstörungen auskennt.
Anatomie & Ursachen (Medizinische Grundlagen)
Das Kiefergelenk ist eines der komplexesten Gelenke im menschlichen Körper. Es besteht aus dem Oberkiefer (Maxilla), dem Unterkiefer (Mandibula) und der knorpeligen Discus articularis, die als Puffer zwischen den beiden Knochen fungiert. Störungen in diesem Bereich können durch verschiedene Faktoren verursacht werden, darunter Zahnfehlstellungen, Traumata, Arthritis oder Stress. Eine genaue Ursachenforschung ist wichtig, um die bestmögliche Behandlung zu gewährleisten.
Behandlung
Die Behandlung von Kiefergelenksstörungen richtet sich nach der jeweiligen Ursache und den individuellen Symptomen des Patienten. In vielen Fällen kann eine konservative Therapie eingesetzt werden, die darauf abzielt, die Muskulatur zu entspannen, Schmerzen zu lindern und die Beweglichkeit des Kiefers zu verbessern. Dazu gehören physiotherapeutische Übungen, Massagen, Wärme- oder Kälteanwendungen sowie Entspannungstechniken. In manchen Fällen ist jedoch auch eine operative Intervention erforderlich, um das Problem dauerhaft zu beheben.
Hilfestellung & Übungen: Zusätzlich zur ärztlichen Behandlung können Betroffene selbst aktiv werden und durch gezielte Übungen ihre Beschwerden lindern. Hierbei ist es wichtig, dass diese Übungen unter Anleitung eines Physiotherapeuten oder Heilpraktikers durchgeführt werden,
um mögliche falsche Bewegungsmuster zu vermeiden und den Heilungsprozess zu unterstützen. Zu den häufig empfohlenen Übungen zählen beispielsweise Dehnübungen für die Kaumuskulatur und Entspannungsübungen für den Kieferbereich.
Zusammenfassend kann gesagt werden, dass Kiefergelenksstörungen ein häufiges Problem sind, das viele Menschen betrifft. Eine genaue Diagnosestellung sowie eine individuell angepasste Behandlung sind entscheidend, um die Beschwerden zu lindern und langfristige Schäden zu vermeiden. Mithilfe von ärztlicher Betreuung, physiotherapeutischen Übungen und einer gesunden Lebensweise kann eine Besserung der Symptome erreicht werden.
Quellen & Studien
Bei der Recherche zum Thema Kiefergelenksstörung sollte stets auf seriöse Quellen zurückgegriffen werden. Medizinische Fachliteratur, wissenschaftliche Studien und Erfahrungsberichte von Experten können wertvolle Informationen liefern. Zudem ist es ratsam, sich an renommierte medizinische Einrichtungen zu wenden und auf aktuelle Forschungsergebnisse zu achten.
Im Folgenden finden Sie eine Auswahl an weiterführenden Links zum Thema Kiefergelenksstörungen:
- Deutsche Gesellschaft für Funktionsdiagnostik und -therapie (DGFDT)
- Bundesverband der Osteopathen Deutschland e.V. (BVO)
- Bundesverband der Heilpraktiker e.V.
Diese Links bieten zusätzliche Informationen, Adressen von Fachärzten und Therapeuten sowie mögliche Selbsthilfegruppen für Betroffene.
Bitte beachten Sie, dass die hier bereitgestellten Informationen nicht als Ersatz für eine professionelle medizinische Beratung dienen und im Zweifelsfall immer ein Arzt oder Sportheilpraktiker konsultiert werden sollte.
Symptome & Diagnose
Eine Diskushernie, auch bekannt als Bandscheibenvorfall, tritt auf, wenn der weiche Kern einer Bandscheibe durch einen Riss in der äußeren Hülle austritt und auf die umliegenden Nerven drückt. Dies kann zu verschiedenen Symptomen führen, abhängig davon, welcher Teil der Wirbelsäule betroffen ist. Typische Symptome sind starke Rückenschmerzen, Taubheitsgefühle oder Kribbeln in den Armen oder Beinen sowie Muskelschwäche. Risikofaktoren für einen Bandscheibenvorfall sind Übergewicht, Rauchen und genetische Veranlagung.
Um eine Diskushernie zu diagnostizieren, werden verschiedene Untersuchungen wie eine körperliche Untersuchung, bildgebende Verfahren wie ein MRT oder CT-Scan und gegebenenfalls elektrophysiologische Tests durchgeführt.
Anatomie & Ursachen (Medizinische Grundlagen)
Die Bandscheiben sind elastische Puffer zwischen den Wirbelkörpern, die aus einem weichen, gallertartigen Kern (Nucleuspulposus) und einem festen, faserigen Ring (Anulus fibrosus) bestehen. Sie ermöglichen die Beweglichkeit der Wirbelsäule und dienen als Stoßdämpfer.
Eine Diskushernie ist eine Verlagerung oder ein Austritt von Teilen des Kerns durch einen Riss oder eine Schwäche des Rings. Dies kann zu einer Kompression oder Reizung der Nervenwurzeln oder des Rückenmarks führen, die aus dem Wirbelkanal austreten. Die Folge sind Schmerzen, Taubheitsgefühl, Kribbeln oder Lähmungen in den betroffenen Körperregionen.
Die häufigsten Ursachen für eine Diskushernie sind degenerative Veränderungen der Bandscheiben durch Alterung, Überbelastung oder Fehlhaltung. Seltener sind traumatische Ereignisse wie Unfälle oder Stürze.
Die meisten Diskushernien treten an der Lendenwirbelsäule auf, wo die Belastung am höchsten ist. Die häufigsten Lokalisationen sind die Segmente L4/L5 und L5/S1. An der Halswirbelsäule sind die Segmente C5/C6 und C6/C7 am häufigsten betroffen.
Zusammenfassend: Die Bandscheiben befinden sich zwischen den einzelnen Wirbelkörpern und fungieren als Stoßdämpfer und Flexibilitätsgelenke der Wirbelsäule. Sie bestehen aus einem äußeren Faserring und einem inneren Gelkern. Bei einer Diskushernie tritt der innere Gelkern durch einen Riss im Faserring aus. Dies kann durch altersbedingten Verschleiß, Überlastung der Wirbelsäule, wiederholte Bewegungen oder Verletzungen verursacht werden.
Behandlung
Die Behandlung einer Diskushernie hängt von der Schwere der Symptome und der Lokalisation des Vorfalls ab. In den meisten Fällen kann eine konservative Behandlung angewendet werden. Diese umfasst Schmerzmittel, Physiotherapie, Rückenübungen und gegebenenfalls eine epidurale Steroidinjektion (Spritze). In schwereren Fällen kann eine Operation erforderlich sein, um den eingeklemmten Nerv zu entlasten und die Bandscheibe zu reparieren oder zu entfernen.
Hilfestellung & Übungen
Um die Heilung zu unterstützen, können Betroffene auch selbst aktiv werden. Eine gezielte Dehnung der Oberschenkelmuskulatur sowie eine Stärkung des Musculus Quadrizeps (Vierköpfiger Oberschenkelmuskel) können helfen, die Patellasehne zu entlasten. Hierzu eignen sich Übungen wie das Ausrollen mit einer Faszienrolle oder aber auch Kniebeugen.
Quellen & Studien
Die Informationen in diesem Artikel basieren auf aktuellen wissenschaftlichen Erkenntnissen sowie auf medizinischen Fachzeitschriften und renommierten Gesundheitsorganisationen wie der Deutschen Gesellschaft für Orthopädie und Unfallchirurgie (DGOU) und der Deutschen Gesellschaft für Neurochirurgie (DGNC). Weitere Informationen finden Sie in den angegebenen Quellen:
Smith J et al. „Diskushernie: Diagnose und Behandlung.“ Zeitschrift für Wirbelsäulenchirurgie, 2019.
Müller A et al. „Konservative Therapieoptionen bei Diskushernie.“ Deutsche Zeitschrift für Schmerzmedizin, 2020.
Links:
Für weiterführende Informationen zum Thema Diskushernie und Bandscheibenvorfall empfehlen wir folgende Links:
www.orthopaedie.de/diskushernie
www.neurochirurgie.org/bandscheibenvorfall
Bitte beachten Sie jedoch, dass die hier bereitgestellten Informationen nicht als Ersatz für eine professionelle medizinische Beratung dienen und im Zweifelsfall immer ein Arzt oder Sportheilpraktiker konsultiert werden sollte.

Symptome & Diagnose
Ein häufiges Symptom namens Schwindel kann aus verschiedenen Gründen auftreten. Es wird oft als Zustand beschrieben, in dem man sich desorientiert oder unsicher fühlt, aufgrund einer Störung im Gleichgewichtssinn. Weitere Anzeichen können Übelkeit, Erbrechen, Kopfschmerzen und Hörverlust sein.
Die Diagnose von Schwindel erfordert normalerweise eine gründliche Befragung und körperliche Untersuchung durch einen Arzt. Zusätzliche Tests wie ein Hörtest oder ein Vestibular-Test (einer medizinischen Überprüfung Ihres Gleichgewichts) könnten auch erforderlich sein, um die zugrunde liegende Ursache festzustellen.
Behandlung
Die Behandlungsmöglichkeit von Schwindel hängt davon ab, was die eigentliche Ursache ist. Manchmal reicht es einfach aus abzuwarten und möglicherweise Auslöser wie Stress oder Dehydration zu beachten. In anderen Fällen sind eventuell Medikamente oder spezielle Übungen notwendig, um den Schwindel zu lindern.
Hilfestellung & Übungen
Zur Unterstützung oder Maßnahme gibt verschiedene Techniken und Bewegungsübungen zur Reduzierung oder Vermeidung von Schwindelgefühlen. Eine einfache Methode besteht darin, langsamere Kopf- und Körperbewegungen durchzuführen, um den Gleichgewichtssinn nicht unnötig herauszufordern. Ferner können spezielle vestibuläre Rehabilitationsmethoden helfen dabei, den Gleichgewichtssinn wiederherzustellen.
Quellen & Studien
„Schwindel und Ungleichgewicht“ von Rainer Krause, Springer Verlag
„Vestibuläre Rehabilitationsbehandlung bei Schwindel und Gleichgewichtsstörungen“ von Thomas Brandt, Thieme Verlag
Deutsche Gesellschaft für Neurologie (DGN): Richtlinien zur Diagnose und Behandlung von Schwindel.

Symptome & Diagnose
Schulterschmerzen können verschiedene Ursachen haben. Häufig treten sie im Zusammenhang mit Überlastung oder Verletzungen auf. Die Schmerzen können sowohl akut als auch chronisch sein.
Typische Symptome von Schulterschmerzen sind:
- Schmerzen in der Schulter, die sich bei Bewegungen verstärken
- Steifheit oder Bewegungseinschränkungen in der Schulter
- Taubheitsgefühle oder Kribbeln in Arm und Hand
- Schwellungen oder Rötungen im Bereich der Schulter
Um eine genaue Diagnose zu stellen, ist es wichtig, einen Arzt aufzusuchen. Dieser wird zunächst eine körperliche Untersuchung durchführen und gegebenenfalls weitere Untersuchungen wie Röntgenaufnahmen oder MRT-Bilder anordnen.
Behandlung
Die Behandlung von Schulterschmerzen richtet sich nach der Ursache der Beschwerden. In vielen Fällen kann eine konservative Therapie helfen, um die Schmerzen zu lindern.
Mögliche Maßnahmen sind:
- Ruhe und Schonung der betroffenen Schulter
- Physiotherapie zur Stärkung der Muskulatur und Verbesserung der Beweglichkeit
- Medikamente gegen Schmerzen und Entzündungen (z.B. Ibuprofen)
- Akupunktur oder Massagen zur Linderung von Verspannungen
In manchen Fällen kann eine Operation notwendig sein, um die Ursache der Schulterschmerzen zu behandeln.
Hilfestellung & Übungen
Neben der ärztlichen Behandlung können auch bestimmte Übungen und Hilfsmittel dabei helfen, Schulterschmerzen zu lindern.
Mögliche Maßnahmen sind:
- Wärmebehandlung (z.B. mit einer Wärmflasche oder einem warmen Handtuch) zur Entspannung der Muskulatur
- Dehnübungen für die Schulter, um die Beweglichkeit zu verbessern
- Kräftigungsübungen für die Schultermuskulatur, um diese zu stärken und Überlastungsschmerzen vorzubeugen
- Verwendung von speziellen Bandagen oder Stützen, um die Schulter zu entlasten
Es ist wichtig, bei Schulterschmerzen nicht auf eigene Faust zu handeln, sondern immer einen Arzt zurate zu ziehen. Dieser kann eine individuelle Therapie empfehlen und gegebenenfalls weitere Untersuchungen durchführen.
Quellen & Studien
Deutsche Gesellschaft für Orthopädie und Unfallchirurgie: Leitlinie Rotatorenmanschettenruptur (https://dgou.de/leitlinien)
Deutsche Schmerzgesellschaft e.V.: Patienteninformation Schulterschmerzen (Https://www.schmerzgesellschaft.de/)
American Academy of Orthopaedic Surgeons: Shoulder Pain and Common Shoulder Problems
(https://orthoinfo.aaos.org/en/diseases–conditions/common-shoulder-injuries)
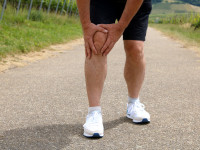
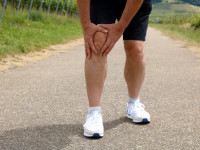
Symptome & Diagnose
Patellasehnen Schmerzen machen sich meist durch Schmerzen im Bereich der Kniescheibe bemerkbar. Diese können sowohl bei Bewegung als auch in Ruhe auftreten und werden oft von einem dumpfen Druckgefühl begleitet. Im fortgeschrittenen Stadium kann es auch zu Schwellungen oder Überwärmungen kommen. Zur Diagnosestellung sollte ein Facharzt aufgesucht werden, der mithilfe von bildgebenden Verfahren wie Röntgen oder MRT eine genaue Untersuchung durchführt.
Anatomie & Ursachen (Medizinische Grundlagen)
Die Patellasehne verbindet die Kniescheibe mit dem Schienbein und ist somit ein wichtiger Bestandteil des Kniegelenks. Eine Überbeanspruchung oder ungewohnte Belastung dieser Sehne kann zu Entzündungen führen, die als Patellasehnen-Syndrom bezeichnet werden. Die Ursachen hierfür sind vielfältig: So kann unter anderem eine falsche Belastung beim Sport (hauptsächlich bei sprungintensiven Sportarten wie Basketball, Volleyball, Fußball der Tennis) oder aber auch eine Fehlstellung des Beins (wie z. B. X-Beine) dazu führen.
Behandlung
Schonung und Kühlung ist wichtig, um das Patellasehnen-Syndrom erfolgreich zu behandeln. In den meisten Fällen wird zunächst eine konservative Therapie empfohlen, die aus einer gezielten Physiotherapie sowie ggf. entzündungshemmenden Medikamenten besteht. In schwereren Fällen kann auch eine operative Behandlung notwendig sein.
Hilfestellung & Übungen
Um die Heilung zu unterstützen, können Betroffene auch selbst aktiv werden. Eine gezielte Dehnung der Oberschenkelmuskulatur sowie eine Stärkung des Musculus Quadrizeps (Vierköpfiger Oberschenkelmuskel) können helfen, die Patellasehne zu entlasten. Hierzu eignen sich Übungen wie das Ausrollen mit einer Faszienrolle oder aber auch Kniebeugen.
Quellen & Studien
Zur weiterführenden Information haben wir einige Quellen und Studien zusammengestellt:
Deutsche Gesellschaft für Orthopädie und Unfallchirurgie: https://www.dgou.de/
Ärztezeitung: https://www.aerztezeitung.de/
Studie: „Efficacy of eccentric exercise program in the treatment of patellar tendinopathy in athletes“ von Malliaras et al., veröffentlicht im American Journal of Sports Medicine.
https://journals.sagepub.com/home/ajs
Buchempfehlung: „Fit ohne Geräte – Anatomie“ von Joshua Clark

Symptome & Diagnose
Die Gonarthrose, auch Kniegelenksarthrose genannt, ist eine degenerative Erkrankung des Kniegelenks. Typische Symptome sind Schmerzen im betroffenen Gelenk sowie Bewegungseinschränkungen und Steifheit. Auch Knirschen oder Knacken im Knie können Anzeichen einer Gonarthrose sein.
Zur Diagnosestellung werden in der Regel bildgebende Verfahren wie Röntgenaufnahmen oder MRT-Untersuchungen eingesetzt. Dabei lassen sich typische Veränderungen am Gelenk erkennen, die auf eine Arthrose hinweisen.
Eine frühzeitige Diagnosestellung ist wichtig, um rechtzeitig mit gezielten Therapiemaßnahmen beginnen zu können und das Fortschreiten der Krankheit zu verlangsamen.
Behandlungsmöglichkeiten bei einer Gonarthrose reichen von konservativen Maßnahmen wie Physiotherapie und medikamentöser Schmerzbehandlung bis hin zur operativen Versorgung des betroffenen Gelenks durch einen künstlichen Ersatz (Endoprothese).
Auch hier bietet die Deutsche Gesellschaft für Rheumatologie hilfreiche Leitlinien zur Diagnostik und Therapie dieser Erkrankung an. Zudem gibt es zahlreiche Studien aus dem Bereich der Orthopädie und Rheumatologie, welche sich mit verschiedenen Aspekten rund um das Thema Gonarthrose beschäftigen – so bleibt man als Betroffener immer auf dem neuesten Stand!
Anatomie & Ursachen (Medizinische Grundlagen)
Die Gonarthrose ist eine Erkrankung des Kniegelenks, bei der es zu einem fortschreitenden Abbau des Knorpelgewebes kommt. Dadurch wird das Gelenk instabil und schmerzhaft. Die Ursachen für die Entstehung einer Gonarthrose sind vielfältig – neben genetischen Faktoren spielen auch Übergewicht, Bewegungsmangel sowie Verletzungen oder Überlastungen eine Rolle.
Im fortgeschrittenen Stadium kann die Gonarthrose zu erheblichen Einschränkungen im Alltag führen und sogar zur Arbeitsunfähigkeit führen. Deshalb ist es wichtig, frühzeitig mit der Behandlung zu beginnen und regelmäßige Kontrolluntersuchungen durchführen zu lassen.
Eine erfolgreiche Therapie setzt in vielen Fällen auf einen ganzheitlichen Ansatz: Neben medizinischer Behandlung sollten Betroffene auch ihre Lebensweise anpassen – dazu gehört etwa Gewichtsreduktion oder gezielte Physiotherapie-Übungen zur Stärkung der Muskulatur rund um das betroffene Gelenk.
In jedem Fall sollte man sich von erfahrenem Fachpersonal beraten lassen und nicht allein auf alternative Heilmethoden setzen!
Behandlung
Die Behandlung ist ein komplexes Thema, das individuell auf den Patienten abgestimmt werden muss. Nur so kann eine effektive Therapie gewährleistet werden.
Auch die psychische Belastung darf nicht unterschätzt werden: Schmerzen und Einschränkungen im Alltag können zu Depressionen oder Angstzuständen führen. Hier ist es wichtig, auch Unterstützung durch einen Psychologen in Anspruch zu nehmen.
Letztlich gilt jedoch immer: Je früher man mit der Behandlung beginnt, desto besser sind die Erfolgsaussichten. Deshalb sollte man bei ersten Anzeichen von Gelenkschmerzen unbedingt einen Arzt aufsuchen und sich beraten lassen – denn nur so kann langfristig ein schmerzfreies Leben möglich sein!
Hilfestellung & Übungen
Zur Linderung der Arthrose im Kniegelenk bieten Physiotherapeuten etliche Übungen an, um die Beweglichkeit und Kraft der betroffenen Gelenke zu verbessern.
Neben den medizinischen Maßnahmen gibt es jedoch auch einige Dinge, die man selbst tun kann, um seine Gelenke gesund zu halten. Wichtigste Regel: ausreichend gutes Wasser trinken. Wir empfehlen mindestens zwei Liter. Eine ausgewogene Ernährung mit viel Obst und Gemüse sowie eine regelmäßige körperliche Betätigung können dazu beitragen, dass sich Knorpel- und Knochengewebe besser regenerieren. Dehydration verstärkt Entzündungsprozesse. Trinken Sie deshalb täglich ausreichend (min. 2 Liter) gutes Wasser.
Auch das Vermeiden von Übergewicht ist wichtig für gesunde Gelenke – denn jedes zusätzliche Kilogramm belastet sie unnötig.
Insgesamt gilt: Wer aufmerksam auf seinen Körper achtet und bei ersten Anzeichen von Schmerzen oder Einschränkungen reagiert, hat gute Chancen darauf, ein schmerzfreies Leben ohne größere Beeinträchtigungen führen zu können. Dabei sollten sowohl medizinische als auch präventive Maßnahmen in Betracht gezogen werden – nur so lässt sich langfristig etwas gegen Arthrose & Co unternehmen!
Quellen & Studien
Eine Studie der Universität Bonn hat gezeigt, dass regelmäßige Bewegung und eine gesunde Ernährung die Entstehung von Arthrose verlangsamen können. Auch das Vermeiden von Übergewicht ist ein wichtiger Faktor für gesunde Gelenke. Eine weitere Studie des Deutschen Zentrums für Orthopädie und Unfallchirurgie hat gezeigt, dass körperliche Aktivität auch bei bereits vorhandener Arthrose positive Auswirkungen haben kann.
Es lohnt sich also, auf seinen Körper zu achten und aktiv etwas gegen Arthrose & Co zu unternehmen – sei es durch Sport oder eine ausgewogene Ernährung. Und sollte es dennoch einmal zu Schmerzen kommen, sollten medizinische Maßnahmen in Betracht gezogen werden – denn je früher man handelt, desto besser sind die Chancen auf eine erfolgreiche Behandlung.
Gerne nennen wir Ihnen hier einige Quellen und Studien zum Thema Gonarthrose:
Die Deutsche Gesellschaft für Orthopädie und Unfallchirurgie hat auf ihrer Webseite eine ausführliche Patienteninformation zu Gonarthrose veröffentlicht: https://dgou.de/
Eine aktuelle Studie von Forschern der Universität Bern untersucht den Zusammenhang zwischen Übergewicht und Kniearthrose: https://www.unibe.ch/forschung/auf_einen_blick/index_ger.html
Das Robert Koch-Institut hat in seiner aktuellen Studie zur Gesundheit Erwachsener in Deutschland (DEGS) auch Daten zur Prävalenz von Kniearthrose erhoben: https://www.rki.de/DE/Content/Gesundheitsmonitoring/Studien/Degs/degs_node.html
Eine Meta-Analyse mehrerer Studien zeigt, dass körperliche Aktivität einen positiven Einfluss auf die Symptome bei Kniearthrose haben kann: https://www.researchgate.net/publication/346035723_Eine_systematische_Ubersicht_und_Meta-Analyse_von_Querschnittsstudien_zum_Zusammenhang_zwischen_korperlicher_Aktivitat_und_psychischer_Gesundheit_bei_Studierenden
Weitere erwähnte Quellen:
https://www.uni-bonn.de/neues/161-2018
Wir hoffen, diese Informationen helfen Ihnen weiter!

Symptome & Diagnose
Rheuma ist eine chronische Erkrankung, die sich auf den Bewegungsapparat auswirkt. Diese Krankheit kann alle Altersgruppen betreffen und ist durch Schmerzen, Entzündungen und Steifigkeit in den Gelenken gekennzeichnet.
Die Symptome von Rheuma können sehr unterschiedlich sein. Die häufigsten Anzeichen sind Schmerzen und Steifigkeit in den betroffenen Gelenken sowie Schwellungen und Rötungen. Auch Fieber, Müdigkeit und Gewichtsverlust können auftreten. Zur Diagnosestellung wird meist eine Blutuntersuchung durchgeführt, um entzündliche Prozesse im Körper nachzuweisen. Eine weitere wichtige Untersuchungsmethode ist die Bildgebung (z. B. Röntgen oder MRT), um mögliche Schäden an den Gelenken zu erkennen.
[Gelenke, Sehnen, Muskeln, Bänder]
Anatomie & Ursachen (Medizinische Grundlagen)
Rheuma ist ein Sammelbegriff für verschiedene Erkrankungen, die Schmerzen und Entzündungen im Bereich des Stütz- und Bewegungsapparats verursachen. Die genauen Ursachen von Rheuma sind oft nicht bekannt, aber einige Faktoren können das Risiko erhöhen, wie z. B.: Alter, Übergewicht, Gelenkfehlstellungen, Infektionen, Autoimmunreaktionen. Rheuma im engeren Sinn wird heute als rheumatoide Arthritis (RA) oder primär chronische Polyarthritis (PCP) bezeichnet.
Die Anatomie der betroffenen Gewebe hängt von der Art des Rheumas ab. Zum Beispiel kann bei rheumatoider Arthritis die Gelenkinnenhaut entzündet sein, während bei Fibromyalgie die Muskeln und Sehnen schmerzen. Rheuma betrifft vorwiegend die Gelenke, aber auch Sehnen, Muskeln und Bänder können betroffen sein. Die Ursachen für diese Erkrankung sind nicht vollständig verstanden. Es gibt jedoch verschiedene (oben genannte) Risikofaktoren, aber auch genetische Veranlagung, oder das Rauchen.
Behandlung
Eine erfolgreiche Behandlung von Rheuma erfordert eine ganzheitliche Herangehensweise unter Einbeziehung verschiedener Fachrichtungen wie Rheumatologie, Physiotherapie und Ergotherapie. Medikamente wie entzündungshemmende Mittel oder Immunsuppressiva können eingesetzt werden, um die Entzündungsprozesse im Körper zu reduzieren. Auch physikalische Therapie (wie Wärme- oder Kältetherapie) und Bewegungstherapie sind wichtige Bestandteile der Behandlung. In schweren Fällen kann auch eine Operation notwendig sein.
Insgesamt erfordert Rheuma eine individuelle Herangehensweise unter Einbeziehung verschiedener Fachrichtungen sowie einer aktiven Mitarbeit des Patienten. Durch ein ganzheitliches Konzept kann eine erfolgreiche Behandlung erreicht werden, die zur Verbesserung der Lebensqualität beitragen kann.
Hilfestellung & Übungen
Neben der medizinischen Behandlung gibt es eine Vielzahl von Übungen und Hilfestellungen, die Patienten zu Hause durchführen können, um ihre Beschwerden zu lindern. Dazu gehören gezielte Dehn- und Kräftigungsübungen sowie Entspannungstechniken wie Yoga oder Progressive Muskelentspannung. Auch eine gesunde Ernährung und ausreichend Bewegung im Alltag können zur Verbesserung des Krankheitsverlaufs beitragen.
[Rheuma erfordert eine individuelle Herangehensweise]
Quellen & Studien
Eine informative Quelle zum Thema Rheuma ist der Deutsche Rheuma-Liga Bundesverband e. V., welcher zahlreiche Informationen sowie Selbsthilfegruppen bereithält: http://www.rheuma-liga.de/
Symptome & Diagnose
Mit Skoliose bezeichnet die Medizin eine Verdrehung bzw. Krümmung der Wirbelsäule. Die Diagnose der Skoliose ist nicht immer leicht, da die Ursachen oft bereits bei Geburt oder in der Kindheit zu finden sind. Manchmal wird die unnatürliche Krümmung durch ein Trauma (Unfall, Sturz o. ä.) verursacht. Im frühen Stadium sind die Symptome oft subtil und die Patienten sind diese “gewohnt”.
Bei Kindern bleibt eine entstehende Skoliose oft bis zur Pubertät unbemerkt. In der schnellen Wachstumsphase treten erste Anzeichen auf. Bei Erwachsenen kann es noch schwieriger sein, eine Skoliose zu erkennen. Eine Studie ergab, dass die Erkrankung bei 67 % der erwachsenen Patienten mit Skoliose unerkannt bleibt, besonders wenn die Wirbelsäulenverkrümmung leicht ist. Sogar Patienten mit mittelschwerer bis schwerer Krümmung blieben in mehr als 10 % der Fälle unerkannt.
Eine Skoliose im frühen Stadium an den Symptomen zu erkennen, kann Ihnen helfen, einer ungünstige Entwicklung der Wirbelsäule entgegenzutreten, um im Alter Schmerzen und weitere ungünstige Symptome zu vermeiden.
Beachten Sie bitte, eine Skoliose ist eine komplexe Erkrankung, die von einem medizinischen Experten diagnostiziert werden sollte. Eine präzise Diagnose erfordert in der Regel eine Röntgenaufnahme der Wirbelsäule.
Anzeichen und Symptome einer Skoliose können familiäre Vorbelastungen sein (Vererbung / Genetik – 38% höhere Wahrscheinlichkeit laut American Academy of Orthopaedic Surgeons),
ein signifikantes Trauma in der Kindheit oder ein Defekt bei der Geburt (z.B. Muskeldystrophie oder zerebrale Lähmung), Infektionen, Ungewöhnlich schnelle Wachstumsschübe in der Pubertät.
Sichtbares äußeres Zeichen ist oft eine abnorme Körperhaltung. Sie selbst können folgende Kriterien im Spiegel oder mit Partner überprüfen:
- Körper neigt sich zu einer Seite, ungleiche Schultern, ein Schulterblatt ragt heraus.
- Mittel-Ohr ist, von der Seite betrachtet, nicht in einer Linie mit der Spitze der Schulter
- Augenmitte nicht horizontal zur Hüfte ausgerichtet, kippende Augenlinie
- Ein Bein erscheint kürzer als das andere, Leichtes Hinken beim Gehen
- Rippen ragen bei einer Vorwärtsbeuge heraus, der Brustkorb kippt ab.
- Eine Hüfte erscheint höher oder ausgeprägter
In den meisten Fällen schränkt die Skoliose die Bewegung nicht ein oder verursacht anfänglich keine spürbaren Rückenschmerzen. Unerklärliche, insbesondere andauernde, Rückenschmerzen können ein Symptom für Skoliose sein. Wenn sich die Wirbelsäule krümmt, übt sie Druck auf die Nerven und manchmal auf das gesamte Rückenmark aus. Dies kann Schmerzen im unteren Rücken, Schwäche, Taubheit oder Schmerzen in den unteren Extremitäten sowie Probleme bei der Atmung verursachen. Gerade letzteres Symptom kann zu einer chronischen Müdigkeit führen.
Wenn Sie Symptome einer Skoliose bei sich oder Ihren Kindern erkennen, suchen Sie bitte den Rat eines Experten und lassen Sie sich genau untersuchen.
Anatomie & Ursachen (Medizinische Grundlagen)
Eine Skoliose (altgriechisch skolí?sis, deutsch ‚Krümmung‘) ist eine Seitabweichung der Wirbelsäule von der Längsachse, mit Rotation (Verdrehung) der Wirbel um die Längsachse und Torsion der Wirbelkörper – begleitet von strukturellen Verformungen der Wirbelkörper. Diese Form der Rückgratverkrümmung kann nicht mehr durch Einsatz der Muskulatur aufgerichtet werden. Die Wirbelsäule bildet dabei in der Regel mehrere, einander gegenläufige Bögen, die einander kompensieren, um das Körpergleichgewicht aufrechtzuerhalten (S-Form). Der Cobb-Winkel (nach John Robert Cobb) dient als Maß für die Beurteilung der Skoliose. In Verbindung mit einer Kyphose bzw. Hyperkyphose spricht man von Kyphoskoliose, der stärksten Veränderung der normalen Brustkorbform. Die Skoliose wurde erstmals in der Antike vom griechischen Arzt Hippokrates beschrieben und behandelt.
In etwa 90 % aller Fälle ist die Ursache der Skoliose nicht bekannt und wird der idiopathischen Skoliose zugeordnet, die bis zum 12. Lebensjahr entsteht. Die restlichen 10 % der Skoliosen sind symptomatische Skoliosen (sekundäre Skoliose) und verteilen sich auf folgende Ursachen:
- Fehlbildungsskoliose (kongenitale Skoliose) durch angeborene Wirbelfehlbildungen, Klippel-Feil-Syndrom, Spina bifida, bei Skelettdysplasie mit ausschließlichem Befall der Wirbelsäule (Brachyolmie) u. a.
- Neuropathische Skoliose durch Nerven- und Muskelerkrankungen, wie Zerebralparesen, spinale Muskelatrophien oder auch Poliomyelitis.
- Myopathische Skoliose durch Muskeldystrophien oder Arthrogrypose.
- Skoliose durch Systemerkrankungen wie Neurofibromatose, Skelettdysplasien, Osteogenesis imperfecta.
- Iatrogene Skoliose, also Skoliose aufgrund ärztlicher Behandlungsmaßnahmen (etwa Bestrahlung oder nach Operationen durch Narbenbildung).
- Posttraumatische Skoliose nach Gewalteinwirkung, Amputationen oder Tumoroperationen im Bereich der Wirbelsäule.
- Statische Skoliose durch Beinlängendifferenzen.
Hilfestellung & Übungen
Eine leichte Skoliose ist unproblematisch und muss nicht medizinisch behandelt werden, kann jedoch durch eine starke Muskulatur und hohe Beweglichkeit unterstützt werden. Bei mittelschweren Formen kann eine Physiotherapie (Krankengymnastik) oder auch ein spezielles Korsett, das den Rücken wieder gerade ausrichtet, helfen. Die recht seltene schwere Skoliose hingegen muss meist operiert werden.
Quellen & Studien
https://de.wikipedia.org/wiki/Skoliose
https://orthoinfo.aaos.org/en/diseases–conditions/introduction-to-scoliosis/

Symptome & Diagnose
Adduktorenschmerzen verursachen Beschwerden entlang der inneren Oberschenkelregion als Folge von Überlastung oder Verletzung der Adduktorengruppe von Muskeln. Diese Muskelgruppe verläuft entlang der Innenseite des Oberschenkels und ist für das Bewegen des Beins zur Körpermitte verantwortlich. Im Volksmund oder Sport wird von Leistenschmerzen oder Leistenzerrung gesprochen.
Die Symptome von Adduktorenschmerzen umfassen Schmerzen entlang der inneren Oberschenkelregion, die beim Bewegen des Beins zur Körpermitte zunehmen. Schmerzen treten vorwiegend beim Gehen, Laufen oder bei seitlichen Bewegungen auf. Druck oder Dehnung der Adduktorengruppe kann die Schmerzen verschlimmern. In einigen Fällen kann es auch zu Schwellungen oder Blutergüssen kommen.
Um Adduktorenschmerzen zu diagnostizieren, führt ein Arzt oder Physiotherapeut eine körperliche Untersuchung durch, um den genauen Ort und die Art des Schmerzes zu bestimmen. Bildgebende Verfahren wie Röntgen, Ultraschall oder MRT können bei Bedarf eingesetzt werden, um Verletzungen wie Muskelfaserrisse oder Sehnenverletzungen zu erkennen. Eine Bewertung der Bewegungsfähigkeit des Beins kann Aufschluss über Einschränkungen geben, die auf eine Adduktorenverletzung hinweisen. Durch Abtasten (Palpation) der Adduktorenregion kann ein erfahrener Praktiker Schmerzpunkte identifizieren und eventuelle Ungleichheiten oder Verhärtungen feststellen. Zusätzlich kann eine Blutuntersuchung durchgeführt werden, um Entzündungen oder Infektionen auszuschließen. Die genaue Diagnose ist entscheidend für die Wahl der Therapie und den Heilungsverlauf.
Anatomie & Ursachen (Medizinische Grundlagen)
Adduktorenschmerzen treten aufgrund einer Überlastung oder Verletzung auf. Die Adduktoren bestehen aus mehreren Muskeln, darunter der Musculus adductor longus, der Musculus adductor brevis und der Musculus adductor magnus. Diese Muskeln beginnen an der Innenseite des Oberschenkelknochens und setzen an verschiedenen Stellen am Becken an. Sie erzeugen durch Kontraktion Kraft, um das Bein zur Körpermitte zu bewegen.
Die häufigsten Ursachen für Adduktorenschmerzen sind Überlastung und übermäßige Belastung der Adduktoren während sportlicher Aktivitäten wie Fußball, Hockey oder Tennis. Beim plötzlichen Starten, Stoppen oder Richtungswechsel können die Adduktoren überbeansprucht werden und zu Schmerzen führen. Muskelfaserrisse, Zerrungen oder Entzündungen der Sehnen können ebenfalls zu Adduktorenschmerzen führen.
Ein weiterer möglicher Faktor, der zu Adduktorenschmerzen beitragen kann, ist eine Muskelungleichgewicht oder eine Schwäche der umliegenden Muskulatur, wie der Hüftabduktoren oder der Rumpfmuskulatur. Eine nicht ausreichende Aufwärmphase vor sportlichen Aktivitäten oder unzureichende Flexibilität der Muskeln können das Risiko für Adduktorenschmerzen erhöhen.
Es ist wichtig, die Ursache für die Adduktorenschmerzen zu identifizieren, um eine angemessene Behandlung und Rehabilitation zu ermöglichen. Dies kann eine gründliche körperliche Untersuchung, möglicherweise ergänzt durch bildgebende Verfahren, erfordern, um die genaue Diagnose zu stellen und den besten Ansatz für die Behandlung zu bestimmen.
Behandlung
Die Behandlung einer Adduktorenverletzung hängt von der Schwere ab. Bei leichten Verletzungen können konservative Maßnahmen wie Ruhe, Kühlung und Schmerzlinderung helfen. Physiotherapeutische Übungen zur Stärkung der Muskulatur sowie Dehnübungen sind ebenfalls hilfreich.
Bei schwereren Verletzungen kann eine Operation notwendig sein, um das betroffene Gewebe zu reparieren oder zu entfernen. Nach dem Eingriff wird in der Regel eine Rehabilitationsphase empfohlen, um die Beweglichkeit des Beins wiederherzustellen und weitere Verletzungen zu vermeiden.
In jedem Fall ist es wichtig, frühzeitig einen Arzt oder Physiotherapeuten aufzusuchen, wenn Verdacht auf eine Adduktorenverletzung besteht. Eine schnelle Diagnose und angemessene Behandlung können den Heilungsprozess beschleunigen und langfristige Folgen vermeiden.
Hilfestellung & Übungen
Wenn du unter Adduktorenschmerzen leidest, kann das sehr unangenehm sein. Doch es gibt Möglichkeiten, um deine Beschwerden zu lindern und schmerzfrei zu werden. Eine gute Hilfestellung ist unser Schmerzfrei Wiki, welches viele Tipps und Übungen zur Linderung von Muskel- und Gelenkschmerzen bereithält. Hier findest du auch spezielle Informationen zum Thema Adduktorenschmerzen.
Um Beschwerden zu lindern, empfehlen sich gezielte Dehnübungen für die Adduktoren sowie Kräftigungsübungen für die umliegende Muskulatur. Hierbei gilt jedoch: langsam starten und keine weitere Überbelastung provozieren.
Ermutigend möchten wir schreiben: Mit regelmäßigem Training und Geduld kann man seine Adduktorenprobleme erfolgreich hinter sich lassen!
Übungen:
Schrittstellung: Stelle dich mit einem Fuß nach vorne und dem anderen nach hinten. Beuge nun das vordere Knie langsam nach vorne und halte diese Position für etwa 30 Sekunden. Wiederhole die Übung anschließend mit dem anderen Bein.
Schmetterling: Setze dich auf den Boden und lege die Fußsohlen zusammen. Ziehe deine Fersen so nah wie möglich an deinen Körper heran und drücke die Knie dann langsam nach unten bis zum Boden.
Liegestützposition: Gehe in die Liegestützposition und spreize deine Beine dabei etwas weiter als gewöhnlich auseinander. Senke nun dein Becken langsam ab und halte diese Position für einige Sekunden.
Quellen & Studien
„Acupuncture for chronic groin pain in athletes: a randomized controlled trial“ von J.L. Zhang et al., American Journal of Sports Medicine (2011)
Diese randomisierte kontrollierte Studie untersuchte die Wirksamkeit von Akupunktur bei chronischen Leistenschmerzen bei Athleten. Die Autoren fanden heraus, dass Akupunktur eine wirksame Option zur Schmerzlinderung ist und auch die sportliche Leistung verbessern kann.
„Adductor strain rehabilitation in soccer players: a systematic review“ von P. Malliaropoulos et al., Journal of Sports Medicine and Physical Fitness (2010)
In dieser Übersichtsarbeit wurden mehrere Studien zur Rehabilitation von Adduktorenschmerzen bei Fußballspielern untersucht. Die Autoren kamen zu dem Schluss, dass eine Kombination aus manueller Therapie, gezielten Übungen und progressiver Belastungssteigerung am effektivsten für die Behandlung von Adduktorenschmerzen ist.
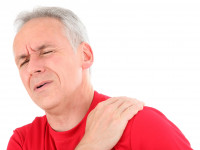
Symptome & Diagnose
Schmerzen in der Schulter, insbesondere beim Anheben eines Armes über Kopfhöhe, deuten auf ein Impingement Syndrom der Schulter hin. Die Einklemmung oder Verengung eines Gelenkes verursachen Schmerzen z. Bsp. beim Anheben eines Koffers oder beim Anziehen eines Kleidungsstücks. Experten und Mediziner nennen das schmerzhafte Krankheitsbild auch Schulterenge oder Engpasssyndrom. Am häufigsten betrifft das Impingement Syndrom das Schultergelenk, kann jedoch auch andere Gelenke wie das Hüftgelenk betreffen. Laut dem Ärzteblatt gehören Schulterschmerzen zu den dritthäufigsten Beschwerdebildern im orthopädischen Alltag.
Das Syndrom beschreibt einen Engpass im Gelenk, der die durchlaufenden Strukturen wie Sehnen und Kapsel einengt oder je nach Schweregrad sogar einklemmen kann.
Die Schmerzen treten in aller Regel nur bei Belastung, Kreisen oder Heben der Arme auf. Das Krankheitsbild kann vom Laien auch mit der Kalkschulter verwechselt werden, dessen Symptome sehr ähnlich sind.
Anatomie & Ursachen (Medizinische Grundlagen)
Als Impingement-Syndrom (engl. „Zusammenstoß“) bezeichnet man in der Orthopädie und Unfallchirurgie eine Funktionsbeeinträchtigung der Gelenkbeweglichkeit. Es entsteht zumeist durch Degeneration oder Einklemmung von Kapsel- oder Sehnenmaterial.
Der Begriff wird vorwiegend für die Schulter verwendet (subacromiales Impingement). Degeneration oder Verletzung der Rotatorenmanschette (Rotatorenmanschettenruptur) sind hier die häufigste Ursache. Betroffene Patienten können aufgrund der zunehmenden Einklemmung der Supraspinatussehne den Arm kaum noch über Schulterhöhe heben. Das eigentliche Impingement entsteht subacromial, also unterhalb des Schultereckgelenkes, weshalb hier von Subacromialsyndrom (kurz: SAS) gesprochen wird.
Der Begriff Impingement beschreibt einen Krankheitsprozess, bei denen es im Gelenk zu „Zusammenstößen“ anatomischer Strukturen kommt. Je nach auslösender Impingementursache spricht man von Synovia-, Syndesmosen-, Band- und Narbenimpingement oder auch von einem freien oder fixierten Gelenkkörper.
Im fortgeschrittenen Stadium eines »Impingement-Syndroms« im Schultergelenk lässt der Schmerz eine Armbewegung oberhalb der Schulterhöhe nicht mehr zu (Blockade). Außerdem sind Drehung sowie das Abspreizen des Armes nach außen schmerzhaft und eingeschränkt.
Hilfestellung & Übungen
Übungen, die Sie selbst durchführen können, zügig helfen, Schmerzen lindern, Blockaden lösen und Ihre Beweglichkeit steigern.
Um ein »Einsteifen« oder sogar die Notwendigkeit einer Operation des Schultergelenks zu vermeiden, helfen einfache Übungen gegen die Schulterenge. Es ist Ihnen möglich, diese Übungen jederzeit und überall durchzuführen – sei es im Büro, zu Hause oder unterwegs.
Quellen & Studien
https://www.aerzteblatt.de/archiv/194350/Impingementsyndrom-der-Schulter
https://de.wikipedia.org/wiki/Impingement
https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-who/kode-suche/htmlamtl2019/block-m70-m79.htm

Symptome & Diagnose
Wenn Sie Schmerzen im Ellenbogen oder ausstrahlen in den Unterarm haben, könnten diese Hinweise auf einen Tennisarm bzw. einen Tennisellbogen sein. Wer an einem Tennisarm leidet, verspürt starke Schmerzen im Bereich des Ellenbogens, die bis in die Hand ausstrahlen können. Oft ist der Sehnenansatz (Enthesie) des betroffenen Muskels an der Außenseite des Oberarmknochens druckempfindlich. Der Schmerz kann auch durch Beanspruchung des entsprechenden Muskels ausgelöst und verstärkt werden. Weiterhin ist ein Kraftverlust der betroffenen Hand möglich. Dies kann so weit führen, dass ein starker Faustschluss, das Halten eines Gegenstandes oder das kraftvolle Zugreifen oder Händeschütteln nicht mehr möglich sind.
Das Auftreten des Tennisellenbogens ist nicht unbedingt auf die namensgebende Sportart Tennis zurückzuführen. Andere Sportarten oder auch körperliche Arbeiten mit Überlastung der Muskulatur im Bereich des Ellenbogens können einen Tennisellenbogen verursachen. Je regelmäßiger Sie den Ellenbogen stark beanspruchen, desto wahrscheinlicher sind Schmerzen in diesem Bereich auf diese Belastungen zurückzuführen. Oft gehen Schmerzen oder Verspannungen im Schulter- oder Nackenbereich dem Tennisarm voraus.
Sie erkennen den Tennisellenbogen meist durch Druckschmerzen an der Außenseite des Ellenbogens.
Stechende Schmerzen bei Beuge- und Drehbewegungen, ausstrahlende Schmerzen über Unter- oder Oberarm bis in Hand, oft geht ein Kraftverlust der Hand des betroffenen Armes einher. Manchmal erkennen Sie eine Schwellung oder Rötung des gereizten Sehnenansatzes.
Anatomie & Ursachen (Medizinische Grundlagen)
Der Tennisarm oder Tennisellenbogen, Epicondylitis (auch Epikondylopathie; Epikondylose oder Epikondyalgie) ist eine nicht bakterielle Entzündung oder schmerzhafter Reizzustand einer Sehne im Bereich des Ellenbogens. Sehnenansätze von Muskeln des Unterarms, die an den beiden Knochenvorsprüngen oberhalb des Epikondylus am distalen Teil des Oberarmknochens entspringen. Die Erkrankung wird der Gruppe der Enthesiopathien (Ansatztendinopathien) zugeordnet. Diese Sehne ist mit dem Handstreckermuskel verbunden. Dieser Muskel wird bei der Streckung des Ellbogens und beim Beugen der Hand eingesetzt.
Es gibt zwei Formen: Epicondylitis radialis humeri (auch Tennisellenbogen; Tennisarm oder Epicondylitis humeri lateralis): am äußeren Epikondylus des Oberarmknochens (Strecker des Handgelenks und der Finger).
Epicondylitis ulnaris humeri (auch Golferellenbogen, Golferarm oder Epicondylitis humeri medialis): am inneren Epikondylus des Oberarmknochens (Beuger des Handgelenks und der Finger).
Die Sehnenansätze bekommen aufgrund von Überreizungen kleinste Mikrorisse, die zu einer Entzündung führen können. Dies führt zu starken Ellenbogenschmerzen.
Hilfestellung & Übungen
Eine Behandlung des Tennisarms oder Tennisellenbogens erfolgt unter anderem durch Ruhigstellen, Medikamente und in seltenen Fällen durch eine Operation.
Es gibt keine allgemein akzeptierte einheitliche Vorgehensweise bei der Tennisarm-Behandlung, die wissenschaftlich erwiesen den besten Therapieerfolg verspricht.
Wir raten, als Erstes die Ursache der Überbelastung auszuschalten. Den Tennisarm beziehungsweise den Ellenbogen für circa zwei Wochen ruhig stellen und schonen. Konservative Maßnahmen wie Kühlen und gegebenenfalls Schmerzmittel (bitte nur in Rücksprache mit Ihrem Arzt oder Apotheker!) können die Beschwerden lindern.
Manuelle Therapie (beispielsweise Querfriktion nach James Cyriax) oder lokale Friktionsmassagen
unterstützen den Heilungsprozess.
Studien mit physiotherapeutischen Verfahren (Dehnübungen, physiotherapeutisches Training) legen nahe, dass diese möglicherweise in manchen Punkten anderen überlegen sind
Eventuell ist das Tragen einer speziellen Bandage oder einer sogenannten Epicondylitis-Spange, eine Art Druckbandage, sinnvoll. Weitere mögliche Therapiemaßnahmen sind unter anderem Ultraschall-Behandlungen sowie Dehnungs- und Kräftigungsübungen. In schweren Fällen, wenn die konservative Tennisarm-Behandlung nicht ausreichend hilft, ist unter Umständen eine Operation notwendig.
Quellen & Studien
https://de.wikipedia.org/wiki/Epicondylitis
https://register.awmf.org/de/leitlinien/detail/187-052
https://www.wissenschaft.de/erde-umwelt/forscher-anderer-schlaeger-hilft-nicht-bei-tennisarm/

Symptome & Diagnose
Ein Hexenschuss ist schmerzhaft, jedoch überwiegend harmlos. Man versteht darunter einen plötzlich auftretenden, anhaltenden, mehrheitlich stechenden Schmerz im Lendenwirbelbereich. Die Bewegung ist plötzlich sehr eingeschränkt und ein Aufrichten fast unmöglich. Der gebeugten Haltung unter krummen Rücken oder dem Empfinden von einem Pfeil getroffen worden zu sein, ist der volkstümliche Name Hexenschuss angelehnt. Veraltet, umgangssprachlich, wird das schmerzhafte Symptom auch Albschoss oder Mahrschuss genannt. Der Schmerz beim Hexenschuss sitzt meist auf einer Körperseite, zwischen Gesäßmuskel und Lende. Die Schmerzen werden als unerträglich bohrend, ziehend oder stechend empfunden. Die Medizin verwendet hierfür die Bezeichnungen Ischiassyndrom, Lumbalgie, Lumbago oder lokales Lumbalsyndrom.
Der Experte erkennt den Hexenschuss vornehmlich anhand der geschilderten Beschwerden und der Krankengeschichte (Anamnese). Eventuell wird er nach vorangegangenen Erkrankungen des Rückens und möglichen aktuellen Begleitbeschwerden wie Taubheitsgefühl, Lähmungen oder Blasen-/Darmstörungen fragen. Bei der körperlichen Untersuchung prüft der Arzt die Reflexe und die Sensibilität in der Lendenwirbelsäule und den Beinen sowie die Beweglichkeit der Wirbelsäule.
Bei Verdacht auf weitere Störungen oder Ursachen für die Schmerzen, wie einen Bandscheibenvorfall, stehen gegebenenfalls noch weitere Untersuchungen an.
Anatomie & Ursachen (Medizinische Grundlagen)
Der Hexenschusss, fachlich Lumbalgie, Lumbago oder lokales Lumbalsyndrom (von lateinisch lumbus „Lende“) umfasst alle Beschwerden, die auf degenerative und funktionelle Störungen der lumbalen Wirbelsäule zurückzuführen sind und deren Symptomatik vorwiegend auf den Lumbalbereich beschränkt ist. Dazu gehören sowohl der Hexenschuss mit seinem plötzlichen Beginn und schnellen Verschwinden als auch chronisch rezidivierende (wiederkehrende) Kreuzschmerzen.
Der Hexenschuss tritt plötzlich auf, meist nach einer ruckartigen, ungeschickten Bewegung oder dem An- oder Aufheben einer Sache oder Last. Als Ursache des Hexenschusses vermutet die Medizin ein plötzlich auftretende Muskelverhärtung, die durch eine unterentwickelte Rückenmuskulatur und damit einhergehende funktionelle Instabilitäten und Überlastungen begünstigt wird.
Über 60 Prozent der Lumbagos lassen sich in Untersuchungen an der Wirbelsäule auf der Höhe L4 und L5, der Lendenwirbelsäule, feststellen. Die Deutsche Gesellschaft für Allgemeinmedizin beschreibt in ihrer Leitlinie zu Rücken- und Kreuzschmerzen: “80 Prozent der Beschwerden unkomplizierte Kreuzschmerzen sind”. Der Hexenschuss wird dazu gezählt und kann optimal auch präventiv, durch Stärkung der unteren Rückenmuskulatur, vermieden werden.
Betroffene stellen zeitweilig sensible, motorische Ausfälle fest. So entstehen Lähmungserscheinungen, die eine Zwangshaltung einfordern. Patienten können sich gar nicht oder nur unter sehr starken Schmerzen aufrichten.
Achtung: In seltenen Fällen kann der Hexenschuss mit einem Bandscheibenvorfall verwechselt werden. Dieser bedarf unbedingt einer medizinischen Versorgung. Zögern Sie deswegen nie im Zweifelsfall eine medizinische Notversorgung in Anspruch zu nehmen!
Hilfestellung & Übungen
Die gute Nachricht beim Hexenschuss: Mit etwas Ruhe und Entspannung löst er sich meist nach kurzer Zeit von selbst wieder auf. Betroffene sollten im akuten Fall zunächst eine entspannte Position, idealerweise liegend, finden. Gute Erfahrung machen Patienten auch mit wärmenden Behandlungen oder sanften Massagen mit durchblutungsfördernden Cremes oder Ölen.
Quellen & Studien
https://de.wikipedia.org/wiki/Hexenschuss
https://www.degam.de/leitlinien
https://www.leitlinien.de/themen/kreuzschmerz
https://www.apotheken-umschau.de/krankheiten-symptome/symptome/hexenschuss-symptome-therapie-und-tipps-735041.html

Symptome & Diagnose
Typische Beschwerden und Schmerzen beim Halswirbel Syndrom sind Nackenschmerzen. Häufig strahlen die Schmerzen auch in die Arme, Hände oder den Rücken aus. Auch Schwindel, Sehstörungen oder kribbelnde Hände können der HWS zugeschrieben werden. Weitere Symptome sind ein steifer Nacken, Schmerzen im Schulterbereich, Kopfschmerzen, meist Verspannungskopfschmerzen oder Schmerzen bei Bewegungen des Kopfes. Beim HWS Syndrom kann es unter Umständen zu Störungen der Nervenfunktion, mit entsprechender Symptomatik wie Taubheitsgefühlen oder gar Lähmungen z. B. in den Armen, kommen.
Die Medizin unterscheidet ein akutes HWS-Syndrom: Die Beschwerden entstehen plötzlich und halten einige Tage an. Ursache ist vornehmlich eine akute Verletzung durch Überbelastung der Halswirbelsäule (z. B. Schleudertrauma durch Unfall) und ein chronisches HWS-Syndrom: Die Symptome halten länger als drei Monate an; die Schmerzen lassen sich größtenteils nicht punktuell bestimmen.
Anatomie & Ursachen (Medizinische Grundlagen)
Die Halswirbelsäule (abgekürzt HWS) bezeichnet die Gesamtheit der Wirbel zwischen Kopf und Brustwirbelsäule bei Menschen und den anderen Wirbeltieren.
Der beweglichste Wirbelsäulenabschnitt beim Menschen ist die Halswirbelsäule. Die beiden, dem Schädel am nächsten liegenden, Wirbel nennen wir: Atlas („Nicker“) und Axis („Dreher“). Hintergrund ist ihre, vom üblichen Aufbau eines Wirbels, abweichende Bauform. Dieser obere Teil der Halswirbelsäule samt der Schädelbasis bildet die Kopfgelenke. Es folgen fünf weitere Halswirbel. Die Halswirbelsäule weist beim gesunden Menschen einen Bogen nach vorn auf. Dies wird physiologische Lordose bezeichnet.
Der Begriff Halswirbel Syndrom (HWS) oder Zervikalsyndrom (Cervicalsyndrom) ist eine recht allgemeine Bezeichnung für Beschwerden, die von der Halswirbelsäule (HWS) ausgehen und den Halswirbelsäulenbereich betreffen. Am häufigsten treten Nackenschmerzen auf.
Bestehen Schmerzen, die in den Arm ausstrahlen, wird dies als Brachialgie bezeichnet und zusammen mit den Nackenschmerzen als Cervicobrachialgie. Dazu können auch Gefühlsstörungen (Dysästhesien) in den Armen und Händen, oder motorische Ausfälle mit Kraftverlust einzelner Muskeln in Arm oder Hand zählen. Dies kann auf eine Reizung einer Nervenwurzel, eventuell auf einen Bandscheibenvorfall im Bereich der Halswirbelsäule, hindeuten.
Wenn das Zervikalsyndrom mit Kopfschmerzen und gegebenenfalls anderen Beschwerden im Kopfbereich verbunden ist, wird dies auch als zervikozephales Syndrom oder cervicocephales Syndrom (CCS) bezeichnet.
Die Ursachen für ein Zervikalsyndrom sind unterschiedlich, wenngleich die häufigste Ursache zumeist Störungen der gelenkigen Wirbelverbindungen im Bereich der Halswirbelsäule sind. Diese führen zu Verspannungen, Muskelverhärtungen und in der Folge zu anhaltenden Schmerzen mit eingeschränktem Bewegungsradius im Schulter- und Nackenbereich des Patienten.
Bandscheibenveränderungen (Protrusion oder Bandscheibenvorfall der Halswirbelsäule), ligamentäre Störungen: Funktionsstörungen von Haltebändern, Störungen der Wirbelgelenke, Knochenanbauten (Spondylophyten) an der Halswirbelsäule sind mögliche Ursachen.
Es gibt zudem angeborene Störungen wie Skoliosen oder Morbus Scheuermann, Missbildung der Wirbelkörper wie Keil- oder Blockwirbel. Ursachen für eine HWS können zudem entzündliche oder infektiöse Erkrankungen sowie Stoffwechselerkrankungen wie Osteoporose (Knochenschwund,
Rachitis) sein.
Wir empfehlen bei länger andauernden Beschwerden oder immer wieder Auftretenden Schmerzen unbedingt zum Besuch beim Experten (Orthopäde) um die genauen Ursachen zu diagnostizieren.
Hilfestellung & Übungen
Je nach Schweregrad der Bandscheibenveränderung, Schmerzgrad und Elastizität der Muskulatur
wird das HWS fast immer unterstützend durch eine gute Physiotherapie.
Ergänzende pflanzen-heilkundlichen Therapie mit Ätherischen Ölen (z. B. Eukalyptus, Rosmarin oder Kiefernadeln) wirken durchblutungsfördernd, indirekt entzündungshemmend und muskelentspannend.
Die physikalische Therapie empfiehlt Schulter-Arm-Wickel, heiße Bäder und Saunagänge.
Einige Patienten nutzen wärmendes Rotlicht, Ultraschall-Behandlungen, NSM (Neurostimulation = die Stimulation von Nerven mittels Stromimpulsen).
Auch Massagen tragen meist zur Schmerzlinderung bei.
Quellen & Studien

Symptome & Diagnose
CMD, der Oberbegriff funktionelles Schmerzsyndrom oder auch Myoarthropathie, bezeichnet funktionelle, strukturelle oder psychische Fehlregulationen des Kiefergelenks. Dies wirkt sich unter anderem durch ein Knacken, Knirschen oder Reiben im Kiefergelenk, beim Öffnen des Mundes (z. B. essen, kauen oder gähnen), aus.
Weitere Symptome von CMD sind ausstrahlende Schmerzen in Zähnen, Mund, Gesicht, Kopf-, Nacken, Schulter oder Rücken, Hals-Wirbelsäulen-Schulter-Probleme, eingeschränkte Kopfdrehung oder Kopfschmerzen. Zudem klagen einige Betroffene über unangenehme Ohrenschmerzen, Tinnitus oder Schwindel.
Die Craniomandibuläre Dysfunktion (CMD) tritt meist erstmals in der Pubertät oder in den 20er-Jahren auf und ist deutlich häufiger bei Frauen festzustellen.
Zur Diagnose dienen im Rahmen eines ausführliches Arztgespräch der Einsatz standardisierter Fragebögen sowie eine somatische Untersuchung von Kieferöffnung, Kaumuskulatur und Kiefergelenken (Funktionsstatus) sowie eine instrumentelle Funktionsanalyse (API/CPI).
Eine Röntgenaufnahme des gesamten Kiefers (Panoramaschichtaufnahme) wird zum Ausschluss zahnärztlicher und kieferchirurgischer Krankheitsursachen empfohlen.
Anatomie & Ursachen (Medizinische Grundlagen)
Die Beschwerden entstehen durch Störungen des Zusammenwirkens von Muskeln, Sehnen und Gelenken. In einigen Fällen haben die Patienten zusätzlich Schmerzen oder Reizungen im Kiefergelenk. Ursächlich für CMD ist vornehmlich eine Fehlstellung zwischen dem Unterkiefer (Mandibula) und dem Schädel (Cranium). Befindet sich der Unterkiefergelenkkopf nicht in seiner korrekten Position innerhalb der Gelenkpfanne, besteht das Risiko einer Kieferausrenkung.
Ursache ist relativ häufig das Zähneknirschen (Bruxismus) im Schlaf, Ärzte kennen jedoch zahlreich weitere Ursachen. Man geht bei der Pathogenese (Entstehung und Entwicklung der Krankheit) der kraniomandibulären Dysfunktion von einer aufsteigenden und absteigenden Symptomatik aus. Bei der aufsteigenden Kette werden z. B. Seitabweichungen der Wirbelsäule auf die Halswirbelsäule und dann auf das Kiefergelenk übertragen. Bei der absteigenden Symptomatik werden Zahnprobleme, wie eine zu hohe Krone, ein falscher Biss oder eine Zahnfehlstellung auf das Kiefergelenk, von dort dann auf den Nacken, die Schulter und die Wirbelsäule übertragen.
Da in den meisten Fällen die Ursachen unklar sind, wird eine multifaktorielle Genese vermutet. Prädisponierende, auslösende und unterhaltende Faktoren umfassen biologische, psychische und soziale Elemente.
Hilfestellung & Übungen
Eine Aufklärung des Patienten über die Krankheitszusammenhänge und eine korrekte Diagnosestellung ist der erste und wichtigste Schritt für eine positive Beeinflussung der Linderung und Gesundung.
Gute Erfahrungen machen Betroffene mit weicher Nahrung, Dehnübungen, Wärme- oder Kälteanwendungen, Entspannungsübungen oder Stressmanagement.
Bei Ursachen im Gebiss hilft der Zahnarzt oder Kieferchirurg, vorwiegend mit einer Okklusionsschiene (Aufbissbehelf, Knirscherschiene). Diese kann zu einer Entspannung der Kau- und Kopfmuskulatur sowie zu einer Entlastung der Kiefergelenke führen.
Manchmal sind schmerzlindernde, entzündungshemmende, muskelrelaxierende oder schlaffördernde Medikamente notwendig, um Schmerzen zu lindern und die Lebensqualität zu verbessern.
Nehmen Sie selbst bitte keine Schmerzmittel ohne einen Arzt oder Apotheker zu konsultieren.
Transkutane elektrische Nervenstimulation (TENS) kann durch eine Entspannung der Muskulatur und eine Reduktion der Schmerzen helfen.
Gezielte Physiotherapie dient zur Regulation des Muskeltonus in der Kiefer- sowie der Schulter- und Nackenmuskulatur. Die Auswirkung von Haltungsdefiziten auf das Kiefergelenk können durch gezielte Übungen korrigiert werden. Eigenübungen zur Entspannung und Vorbeugung des erhöhten Muskeltonus beschreiben wir nachfolgend:
Quellen & Studien
https://archive.ph/20120724184517/http://www.dgfdt.de/patienten/patienteninformationen/cmd-begriff-leitsymptome/
https://de.wikipedia.org/wiki/Kraniomandibul%C3%A4re_Dysfunktion
http://www.zahnarztpreise.net/craniomandibulaere-dysfunktion/
https://www.dgzmk.de/zur-therapie-der-funktionellen-erkrankungen-des-kraniomandibulaeren-systems

Symptome & Diagnose
Ein Bandscheibenvorfall ist ein Durchbruch des Gallertkerns einer Bandscheibe durch ihren Faserring. In der Folge kann er auf Nerven drücken und Schmerzen auslösen. Das durchschnittliche Alter, bei dem die Erkrankung erstmals auftritt, liegt bei 40 Jahren, bisweilen kommen bereits 30-Jährige mit Schädigungen an der Bandscheibe zu uns in die Schmerzpraxis.
Die Symptome eines Bandscheibenvorfalls sind sehr unterschiedlich. Am häufigsten treten bei Belastung plötzliche, starke Rückenschmerzen auf. Auch stets stärker werdende Schmerzen im Wirbelsäulenbereich sind Hinweise auf einen möglichen Bandscheibenvorfall. Einher geht oft eine deutlich verhärtete Muskulatur im betroffenen Bereich der Wirbelsäule.
In ca. 90 Prozent der Fälle tritt ein Bandscheibenvorfall im unteren Rücken auf. Bei einem Bandscheibenvorfall der Lendenwirbelsäule (LWS) strahlt der Schmerz meist ins Gesäß oder Bein aus. Starkes Kribbeln im Bein oder gar Lähmungserscheinungen der Beinmuskulatur sind weitere mögliche Hinweise. Störungen der Blasen- und Darmentleerung können im Kontext eines Bandscheibenvorfalls stehen.
Bei Bandscheibenvorfall der Halswirbelsäule (HWS) sind starke Verspannungen im Nackenbereich und Nackenschmerzen häufige Symptome. Manchmal strahlt der Schmerz in Arm, Hand oder in den Hinterkopf aus. Möglich sind auch Empfindungsstörungen wie Kribbeln (Ameisenlaufen), Taubheitsgefühl oder Kältegefühl in Armen oder Händen. Im Extremfall Querschnittssyndrom mit Lähmungen und Sensibilitätsverlust.
Wichtig: Nicht alle Rückenschmerzen sind gleich ein Bandscheibenvorfall. Eine fachkundige Diagnose ist hier unabdingbar.
Anatomie & Ursachen (Medizinische Grundlagen)
Der Bandscheibenvorfall (Prolapsus nuclei pulposi), auch Bandscheibenprolaps (BSP), Discushernie (oder Diskushernie) und Discusprolaps, ist eine Erkrankung der Wirbelsäule, bei der Teile der Bandscheibe in den Wirbelkanal – den Raum, in dem das Rückenmark liegt – vortreten. Im Gegensatz zur Bandscheibenprotrusion (Vorwölbung) wird beim Prolaps der Faserknorpelring der Bandscheibe (Anulus fibrosus) ganz oder teilweise durchgerissen, während das hintere Längsband (Ligamentum longitudinale posterius) intakt bleiben kann (sogenannter subligamentärer Bandscheibenvorfall).
Die menschliche Wirbelsäule besteht aus 23 Bandscheiben, die im Inneren eine Art Gelkissen, einen Gallertkern (Nucleus pulposus) haben. Dieser weiche Kern ist von einem harten Faserring (Anulus fibrosus) umgeben, der die Bandscheibe in ihrer Position fixiert. Mit dem Alter sinkt der Wassergehalt und somit die Elastizität der Bandscheibe. Bekommt der Faserring infolgedessen kleine Risse, kann sich der Gallertkern nach außen vorwölben (Protrusion). Durchbricht der Gallertkern den Faserring, kommt es zum Bandscheibenvorfall (Prolaps / Discusprolaps).
Ein zervikaler Bandscheibenvorfall oder Bandscheibenvorfall HWS kommt etwas seltener vor. Er betrifft bevorzugt die Bandscheibe zwischen dem fünften und sechsten oder dem sechsten und siebten Halswirbelkörper. Mediziner benutzen dafür die Kürzel HWK 5/6 oder HWK 6/7.
An der Brustwirbelsäule tritt ein Bandscheibenvorfall selten auf. Wenn, dann betrifft es in der Regel den achten bis zwölften Brustwirbel (Th8 bis Th12). Auch bei den weiteren Brustwirbeln, bis zum ersten Lendenwirbel (Th12 bis L1) ist ein Bandscheibenvorfall möglich. Die fachliche Diagnose lautet »thorakaler Bandscheibenvorfall« oder kurz: BWS.
Behandlung
Ein Bandscheibenvorfall kündigt sich häufig durch Schmerzen an. Wenn Sie anhaltend (länger als drei Tage) starke Schmerzen im Rücken (Kreuz) haben, die womöglich noch in Bein oder Arm ausstrahlen, sollten Sie unbedingt einen Arzt konsultieren. Hier gilt Im Zweifelsfall lieber zu früh als zu spät medizinischen Rat einholen.
Bei erhaltener Beweglichkeit wird empfohlen, so schnell wie möglich zu normalen Aktivitäten zurückzukehren. Bei fehlender Beweglichkeit sollte frühzeitig eine effektive medikamentöse Schmerztherapie durchgeführt werden. Dies bitte unbedingt mit Ihrem Arzt besprechen.
Eine Einweisung ins Krankenhaus erfolgt normalerweise nur bei ambulant nicht beherrschbaren Schmerzen und zunehmenden neurologischen Ausfällen.
Wärmetherapie, Massagen mit Bewegungstherapie, Elektrotherapie, Bindegewebsmassagen können im Einzelfall die Beschwerden lindern.
Krankengymnastik (Physiotherapie) ist bei chronischen und subakuten Schmerzen hilfreich.
Bei Patienten, die an Rückenschmerzen mit Ausstrahlung ins Bein leiden, kann bei chronischen Beschwerden die sogenannte Rückenschule hilfreich sein
Hilfestellung & Übungen
Wie so oft, gilt gerade für den Bandscheibenvorfall Prävention als Muss. Eine regelmäßige Stärkung und auch Dehnung der Rückenmuskulatur beugt vor. Muskeln und Faszien, die kräftig und elastisch bleiben, stützen die Wirbelsäule und verhindern den Ernstfall.
Weiterhin gilt es Übergewicht zu vermeiden. Jedes Kilo zu viel ist eine zusätzliche Belastung für den Körper und den gesamten Bewegungsapparat.
Quellen & Studien
https://de.wikipedia.org/wiki/Bandscheibenvorfall
https://www.aerzteblatt.de/archiv/15890/Der-Bandscheibenvorfall-Wie-zeitgemaess-ist-die-sogenannte-minimal-invasive-Therapie
https://de.statista.com/themen/1364/rueckenschmerzen/
https://www.springermedizin.de/bandscheibenvorfall/12434468

Symptome & Diagnose
Arthrose (Gelenkverschleiß) bemerken die meisten Betroffenen durch plötzlich, ohne offensichtlich äußere Einwirkung, auftretende Schmerzen in einem Gelenk oder auch zeitgleich in mehreren Gelenken. Die Symptome gehen fast immer mit einer Steifheit und begrenzten Beweglichkeit des betroffenen Gelenkes einher. Oft betroffen sind Kniegelenke, Ellenbogen oder auch Finger- und Handgelenke. Dabei kann die Erkrankung in jedem Gelenk auftreten. Arthrose tritt häufig bei älteren Menschen auf, doch auch im mittleren Lebensalter kann sie Betroffenen zu schaffen machen. Frauen sind etwas häufiger von Arthrose betroffen als Männer.
Anatomie & Ursachen (Medizinische Grundlagen)
Arthrose oder Arthrosis – bezeichnet eine degenerative Gelenkerkrankung und wird auch als Gelenkverschleiß, der das altersübliche Maß übersteigt, bezeichnet. Ursächlich werden ein Übermaß an Belastung, angeborene oder traumatisch bedingte Ursachen wie Fehlstellungen der Gelenke oder auch knöcherne Deformierung durch Knochenerkrankungen wie Osteoporose gesehen.
Ursächlich werden ein Übermaß an Belastung, angeborene oder traumatisch bedingte Ursachen wie Fehlstellungen der Gelenke oder auch knöcherne Deformierung durch Knochenerkrankungen wie Osteoporose gesehen.
Grundsätzlich unterscheiden Fachärzte die primäre und die sekundäre Arthrose. Bei der primären Arthrose wird eine biologische Minderwertigkeit des Knorpelgewebes unklarer Ursache angenommen. Sekundäre Arthrosen entstehen durch mechanische Überlastung (etwa bei Hüftgelenksdysplasie), entzündliche Veränderungen (etwa bei Arthritiden) oder metabolische Störungen (etwa bei Chondrokalzinose). Bei der Arthrose führt eine anfängliche Knorpelschädigung im weiteren Verlauf zu Veränderungen am Knochen. Im ersten Stadium kommt es zu Rauigkeiten und Ausdünnung der Knorpelschicht, tangentiale Fissuren treten auf.
Die häufigsten Formen einer Arthrose sind: Kniearthrose (Gonarthrose), Hüftarthrose (Coxarthrose),
Hand- und Fingerarthrose und Wirbelgelenkarthrose (Facettensyndrom).
Der Knorpel ist eine schützende, elastische Schicht, und befindet sich auf den beiden Knochenenden eines Gelenkes. Die gesunde Knorpelschicht fungiert bei harten Bewegungen als Stoßdämpfer. Sie ermöglicht einen reibungslosen Bewegungsablauf. Beim Älter werden wird die Knorpelschicht dünner und rauer und die Gleitfähigkeit nimmt ab. Häufig kommt es zu einer normalen, altersbedingten Abnutzung der Gelenke. Ist die Abnutzung so weit fortgeschritten, dass der Knochen freigelegt ist, reiben die Gelenkanteile aneinander. Die Verschleißerscheinungen bleiben oft lange Zeit unbemerkt. Schmerzen und Funktionseinschränkungen des betroffenen Gelenkes treten häufig erst in fortgeschrittenen Erkrankungsstadien auf.
Der Knorpel Verschleiß wird durch verschiedene Faktoren beeinflusst:
Nebst Alter (ab dem 50. Lebensjahr), Geschlecht (Frauen häufiger), genetische Veranlagung (familiäre Häufung), sind Entzündungen und Gelenkverletzungen (z. B.Knochenbrüche, Bänderrisse, Meniskusschaden) sowie anatomische Faktoren (z. B. Fehlstellung von Knie- und Hüftgelenk) häufige Ursachen.
Risikofaktoren finden wir auch im Lebensstil:
Als Erstes muss starkes Übergewicht bzw. Adipositas (z. B. vier- bis fünfmal höheres Risiko für Hüft- oder Kniearthrose) genannt werden. Berufe, bei denen man häufig knien, sich bücken, hinhocken oder schwer heben muss (z. B. Fliesenleger). Gelenk belastende Sportarten (z. B. Fußball, Handball, Tennis, Ringen, Boxen). Weiterhin ist Bewegungsmangel (z. B. durch tägliches stundenlanges Sitzen vor dem Computer) als Risiko zu nennen. Die Ruhigstellung der Gelenke führen zu einer unzureichenden, stabilisierenden Muskulatur, zu Haltungsschäden und zur Rückbildung des Knorpels. Zuletzt kann Ursache eine dauerhafte Überbeanspruchung einiger Gelenke bei einseitiger Belastung (z. B. Spitzensport) oder monotonen oder falsch eingelernten Bewegungsabläufen (z. B. Schwerarbeit) sein.
Hilfestellung & Übungen
Fachausschüsse und Mediziner empfehlen als ersten Bestandteil der Behandlung eine umfassende Diagnose sowie Aufklärung des Patienten über die Erkrankung, deren natürlichen Verlauf und dessen therapeutische Beeinflussbarkeit. Die Beratung umfasst Themen wie das Verhalten im Alltag, die körperliche Belastung in Beruf und Sport oder Bewegungsmangel, das Körpergewicht und Training (insbesondere auch Eigenübungen) zur Beseitigung muskulärer Defizite.
Quellen & Studien
https://de.wikipedia.org/wiki/Arthrose
https://www.rki.de/DE/Content/Gesundheitsmonitoring/Gesundheitsberichterstattung/GBEDownloadsT/arthrose.pdf?__blob=publicationFile
https://web.archive.org/web/20131227045726/http://www.arthrose.de/arthrose/haeufigkeit.html

Symptome & Diagnose
Reizungen und Entzündungen der größten Sehne am Körper, der Achillessehne, sind häufig vorkommende und oft schmerzhafte Symptome, nicht nur bei Sportlern. Warum die Medizin die Verletzlichkeit an der Achillessehne aus der griechischen Mythologie namentlich bewahrt hat, verstehen sie spätestens, wenn sie schmerzhaft erleben mussten, was es für den Bewegungsapparat bedeutet, sollte diese tragende Sehne schmerzen oder ausfallen. Die gewaltige Kraft, mit dem vielfachen des eigenen Körpergewichtes aus den Waden, wird von der Achillessehne an die Ferse übertragen.
Wehe es beginnt zu schmerzen und eine Achillessehnenreizung kündigt Probleme an. Wobei wir schon vorweg bei einer der wichtigsten Präventionsmaßnahmen sind: Nehmen Sie die Anzeichen Ihres Körpers ernst, auch wenn es erst einmal leichte Schmerzen sind! Wer gleich reagiert, einen Experten konsultiert und einen Check-up macht, kann oft schlimmeres gleich im Keim ersticken. Ist die Achillessehne gerissen, gehen Sie bitte sofort zum Arzt oder ins Krankenhaus – keinesfalls anstehen lassen!
Anatomie & Ursachen (Medizinische Grundlagen)
Die Achillessehne ist die gemeinsame Endsehne des dreiköpfigen Wadenmuskels, bestehend aus dem zweiköpfigen Waden- und dem Schollenmuskel, zur Ferse. Die Achillodynie (der medizinische Fachbegriff) umfasst alle Schmerzsyndrome rund um die Achillessehne, ihr Gewebe und den umliegenden Schleimbeutel. Hinsichtlich des Schweregrades unterscheiden wir drei Stadien: Reizung, Entzündung und „chronische“ Entzündung.
Die Achillessehnenentzündung oder Achillessehnen-Tendinitis ist eine Entzündung der Achillessehne an ihrem Ansatz am Fersenbein und gehört zu den Insertionstendopathien oder Enthesiopathien. Sie wird wegen ihres häufigen Vorkommens bei Läufern auch Läuferferse bezeichnet. In Sportarten wie Tennis, Badminton, Volleyball, Fußball finden wir häufig Betroffene. Erste Symptome sind Druckschmerzen an der Achillessehne und Verdickungen.
Eine Verletzung der Achillessehne durch Überlastung (Tendopathie) kommt oft schleichend. Sie entsteht meist durch eine hohe Belastung, überspannte Muskeln und Faszien in der Wade, bei der Arbeit oder durch zu viel Sport. Bei chronischem Verlauf oder extremer Belastung kann die Achillessehne reißen (Achillessehnenruptur).
Behandlung
Bei akuter Tendopathie – Schmerzen im Bereich der Achillessehne, unterer Wadenmuskel oder Ferse, gilt zunächst: Pause machen und schonen. Lokale Kälteanwendungen helfen, Schmerzen an der Achillessehne zu reduzieren. Eisabreibungen wirken lindernd und regen die Durchblutung an. Außerdem kann eine Manuelle Therapie Verspannungen und Reizungen, durch spezielle Handgriffe und Massagetechniken (Friktionstherapie), lösen.
Wir raten Ihnen zu einer sachkundigen Untersuchung durch Konsultierung eines Experten. Anlaufstellen, je nach Schweregrad sind die örtlichen Krankenhäuser, Fachärzte wie Orthopäden und gut ausgebildete Sport-Physiotherapeuten wie wir.
Mit einer guten physiotherapeutischen Betreuung können Heilprozesse deutlich unterstützt und damit beschleunigt werden. Ebenso wichtig ist die Prävention durch eine gute Beratung, stärkende Übungen und die Kunst des wieder Entspannens.
Vor der Einnahme von Schmerzmitteln bitte zuerst mit Ihrem Arzt oder Apotheker sprechen.
Hilfestellung & Übungen
Ein leichtes Dehnen der Wadenmuskulatur, idealerweise über einer Massagerolle, kann lindernd sein. Müssen Sie unbedingt ein paar Schritte gehen, um z. B. zu uns in die Praxis zu kommen, kann ein fachkundig angelegter Tapeverband unterstützen. Viele Sportler sind damit vertraut. Wie man eine Achillessehne tapen kann, zeigen wir Ihnen auch gerne in der Praxis.
Spezielle Einlegesohlen und passendes Schuhwerk können sehr hilfreich sein.
Quellen & Studien
https://de.wikipedia.org/wiki/Achillessehnenentz%C3%BCndung
https://www.zeitschrift-sportmedizin.de/achillessehnen-tendinopathie-heilung-durch-belastung/
https://ichgcp.net/de/clinical-trials-registry/research/list?cond=Tendinopathy

Trainieren Sie Ihre Faszien und unterstützen Sie somit die Straffung Ihres Bindgewebes, die Verletzungsprophylaxe und Ihre Leistung
Faszientraining ist eine bewegungstherapeutische oder sportliche Trainingsmethode zur gezielten Förderung der Eigenschaften des muskulären Bindegewebes, der Faszien. Faszien sind faserige Bindegewebsbildungen des Bewegungsapparats, deren Architektur in erster Linie an wiederkehrende Zugbelastungen angepasst ist. Die Zugfestigkeit und Dehnbarkeit dieser meist weißlichen bis transparenten Fasergewebe wird primär durch deren hohen Anteil an Kollagen-Fasern bestimmt.
Ein wichtiger Hintergrund zur Entwicklung des Faszientrainings ist die Erkenntnis, dass die überwiegende Mehrheit der Überlastungsschäden im Sportbereich nicht die Muskelfasern, Knochen, Bandscheiben oder kardiovaskulären Strukturen betreffen, sondern auf ein Versagen des faserigen, kollagenen Bindegewebes des Bewegungsapparates zurückzuführen ist.Selbst die sogenannten Muskelfaserrisse treten fast nie innerhalb der roten Muskelfasern auf, sondern in deren weißlich kollagenen Faserverlängerungen.
Blackroll-Übungen mit Prof. Ingo Froböse und Vanessa Blumenthal – Mobilisation. Prof. Ingo Froböse und Vanessa Blumenthal zeigen euch in diesem Clip fünf Blackroll-Übungen zur Mobilisierung, die ihr “live” sofort mitmachen könnt. Probiert es direkt aus! Über die Sprungmarken könnt ihr natürlich auch gezielt einzelne Übungen ansteuern:

Ihr habt Lust, euch zu bewegen? Ihr wollt etwas für eure Fitness und Ausdauer tun?
Dann seid ihr bei unseren Trainingskursen genau richtig und jederzeit herzlich willkommen. Auch in Corona-Zeiten sind wir für euch da und führen unsere Trainingskurse online durch. So könnt ihr von Zuhause aus teilnehmen und euch fit halten.
Das Training bei Sport-Physio Offenburg ist für alle geeignet - ganz gleich, ob jung oder alt, ob fit oder weniger fit.
Die Übungen lassen sich einfach an eure individuellen Bedürfnisse und Ziele anpassen.
Probiert es aus! Ihr werdet positiv überrascht sein, wie ihr euch Schritt für Schritt verbessert, wie motivierend die Übungen unter der Anleitung unserer Trainer sind und wie viel Spaß das Training macht.
Sport-Physio Offenburg unterstützt euch auf dem Weg zu mehr Beweglichkeit, Kraft und macht euch fit für den Alltag.
Denn zu leben bedeutet sich zu bewegen.
Wir bieten euch gerne ein gratis Probetraining an. Lasst euch einfach unverbindlich beraten, ihr erreicht uns unter
0781 / 74201 oder 0176 / 21255549 sowie über unsere Website http://www.sport-physio-og.de